血尿、蛋白尿的诊断思路
出处:按学科分类—医药、卫生 科学技术文献出版社《肾脏内科疾病诊断标准》第12页(12657字)
一、血尿的诊断思路
(一)概述
正常人的尿液中没有红细胞或仅偶尔有个别红细胞。如果尿液中进入血液,经离心沉淀后的尿液,显微镜下每高倍视野≥3个红细胞,或非离心尿液超过1个或1小时尿红细胞计数超过10万,或12小时尿沉渣计数超过50万,称为血尿。
由于尿中进入血液的量不同,将血尿分为肉眼血尿和镜下血尿。当每升尿中含有1ml以上血液时,尿则明显变红,重则呈洗肉水样或血色,称为肉眼血尿;若尿色正常,而仅镜下(显微镜下)检出红细胞达到血尿标准的血尿,称为镜下血尿。
根据血尿的来源不同,又可将血尿分为初始血尿、终末血尿、全程血尿。具体方法是进行尿三杯试验。取3个洁净的玻璃杯,患者每次排尿时,分为前、中、后3段排尿,分别排入3个玻璃杯中,若第1杯中为血尿,其余2杯正常,则为初始血尿,提示尿液中血来自尿道;若第1、第2杯中无血尿,仅第3杯有血尿,称为终未血尿,提示病变在后尿道、前列腺、膀胱颈和三角区;如三杯中均有血尿,称为全程血尿,提示病变在肾脏、输尿管,或为膀胱内弥漫出血。
(二)原因
血尿的原因,主要有以下几方面。
1.泌尿系统疾病 如肾炎、结石、感染、结核、肿瘤、畸形、损伤等。
2.尿路邻近器官的病变 如前列腺炎、前列腺肥大、盆腔炎、阑尾炎等。
3.全身性疾病 如感染性疾病、血液病、心血管疾病等。
4.药物性因素 如服用磺胺药、抗凝剂,或注射甘露醇等。
5.运动后血尿。
(三)鉴别
血尿的鉴别,除了采用尿3杯试验区分血尿来源之外,以下方法亦有助于血尿的鉴别。
首先根据血尿的伴随症状来区别不同血尿:①若血尿伴有尿频、尿急、尿痛,尤伴尿痛者,多为泌尿系感染、结石等,称为有痛性血尿;②若血尿不伴尿痛,称为无痛性血尿,在肾炎、肾结核、泌尿系肿瘤中很常见,尤其年龄大的患者。出现肉眼血尿,呈无痛性,应当注意进行各方面检查,以排除恶性病变。
血尿伴随的其他全身性症状,也可以据此分析区别血尿的原因。目前采用尿红细胞形态的检查,来判断血尿的来源,符合率达90%左右。具体办法是取离心后尿沉渣,置于玻片上,用相差显微镜来观察尿中红细胞的形态。肾小球源性血尿,其尿中红细胞为变形红细胞,即红细胞呈现多种形态,如面包圈样、草莓样、水滴样,甚至为破碎红细胞,提示血尿是因肾小球的病变所导致。非肾小球源性血尿,尿中红细胞多呈正常或大致正常形态(见图1—2)。
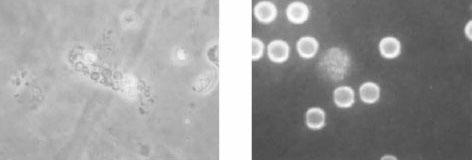
A.红细胞管型 B.均一型血尿
图1—2 用相差显微镜来观察尿中红细胞的形态
此外,肉眼血尿还应与血红蛋白尿相鉴别。血红蛋白尿的产生是由于溶血性疾病,血浆中游离血红蛋白含量增加,越过了肾阈值,从肾小球滤过,而进入尿中。血红蛋白尿的颜色可呈红色、棕色,甚至呈黑色。与血尿鉴别主要依靠显微镜检查,血尿的尿中含有大量红细胞,而血红蛋白尿中无红细胞,这是两者根本的不同之处。
总之,血尿产生原因除与肾炎有关外,泌尿系统其他疾病、某些全身性疾病亦可产生血尿,必要时可以进行X线、B超、CT等检查明确血尿来源,对治疗有重要意义。
(四)血尿常见的疾病
1.泌尿系结石 包括肾、输尿管、膀胱或尿道结石。
2.泌尿生殖系感染 如肾盂肾炎、肾结核、膀胱尿道炎、前列腺炎等。
3.原发性肾炎 包括急慢性肾炎、局灶性肾炎、良性急性出血性肾炎等。
4.继发性肾炎 如紫癜性肾炎、狼疮性肾炎、IgA肾病等。
5.泌尿生殖系肿瘤 如肾肿瘤、输尿管肿瘤、膀胱肿瘤、前列腺肿瘤等。
6.其他泌尿系疾病 如肾下垂、游走肾、先天性多囊肾等。
7.泌尿系损伤 如各种化学物品或药品对肾脏的损害、磺胺类药物所致血尿等。
(五)血尿与年龄、性别的关系
患者检出血尿后心里非常紧张,迫切想知道血尿来自身体哪个部位。一般地说95%以上的血尿是泌尿系本身疾病所致。
1.青少年的血尿以泌尿系统感染性疾病,肾小球疾病,先天性泌尿系统异常和高钙尿症多见。
2.中年患者则以尿路感染,结石和膀胱肿瘤常见。
3.40~60岁的患者男性以膀胱肿瘤、肾和输尿管肿瘤多见,女性则以尿路感染、结石常见。
4.超过60岁的男性患者以前列腺肥大、前列腺癌、尿路感染多见,女性则以尿路感染、肾或膀胱肿瘤多见。
(六)血尿定位诊断
血尿红细胞形态变化的机理为肾小球基底膜的作用。①非肾性血尿:主要是肾小球以下部位和泌尿通路上,毛细血管破裂出血,红细胞未经肾小球基底膜的挤压损伤,因而形态正常。来自肾小管的红细胞虽也可受酸碱度及渗透压变化的作用,但因时间短暂,变化轻微,故呈均一性血尿;②肾小球性血尿:红细胞形态学变化的机理可能是由于红细胞通过有病理改变的肾小球基底膜时,受到挤压损伤;而在通过各段肾小管的过程中,红细胞又受到不同的尿酸碱度和不断变化着的渗透压影响,加上介质的张力及各种代谢产物(脂肪酸、溶血卵磷脂、胆酸等)的作用,造成红细胞大小、形态和血红蛋白含量等变化。
在识别尿红细胞形态时,还应该注意:①尿渗量、尿酸碱度对尿液红细胞的影响:酸性尿液中,红细胞体积变小;碱性尿液中,红细胞肿胀,容易溶解破裂,边缘不规则;低渗尿液中,红细胞体积变大、肿胀,易破裂,由于血红蛋白溢出,红细胞成为大小不等的空影;高渗尿液中,由于尿液浓缩,红细胞呈皱缩,体积变小,似星形或桑椹状;②与真菌孢子形态鉴别,必要时可做破碎试验鉴别:取尿液沉渣,加1%皂素溶液1滴,混匀,数分钟后镜检,如为红细胞则红细胞完全破碎消失,如为真菌孢子则仍呈完整形态;③密切与临床结合,以做出合理诊断。
1.初始血尿 排尿开始就有血尿,以后尿液清晰。常提示前尿道(球部和阴茎)的病变,该部位的异物、炎症、肿瘤、息肉、结石均可造成初始血尿。
2.终末血尿 排尿结束前的尿液中有血或排尿结束后仍有血液从尿道口滴出。提示膀胱颈部、膀胱三角区、后尿道或前列腺病变。
3.全程血尿 整个排尿过程中均有血。提示病变发生在膀胱颈部以上的泌尿道,可分为肾小球性血尿和非肾小球性血尿。非肾小球性血尿包括肾小管—间质病变、肾盂肾炎、肾脏的结石、结核、肿瘤,以及其他少见的多囊肾、左肾静脉高压症、腰痛—血尿综合征等。
全程血尿根据尿液中红细胞的形态可将血尿分为3种,即均一性红细胞尿(非肾小球源性血尿)、非均一性红细胞血尿(肾小球性血尿)和混合性血尿。
(1)均一性红细胞血尿:尿液中未经染色的红细胞形态为双凹圆盘状,浅黄色,直径大约8μm。红细胞外形及大小多见正常,形态较一致,类似外周血未染色血片上的红细胞形态。在少数情况下,也可见到丢失血红蛋白的影红细胞或外形轻微改变的棘形红细胞。整个尿标本中红细胞形态不超过2种。据报道,均一性红细胞与肾活检的诊断符合率达92.6%。
(2)非均一性红细胞血尿:即变形红细胞性血尿,红细胞大小不一,体积可相差3~4倍,尿中可见2种形态以上的多形性变化的红细胞,尿液中异形红细胞常见的形态有大红细胞、小红细胞、棘形红细胞、皱缩红细胞等。
①大红细胞:直径>8μm的红细胞。
②小红细胞:直径<8μm的红细胞。
③棘形红细胞:胞质常向一侧或多侧伸出、突起,如生芽样。
④环形红细胞(面包圈红细胞):因细胞内血红蛋白丢失或胞浆聚集,形似面包圈样空心环状。
⑤新月形红细胞:红细胞如半月形。
⑥颗粒形红细胞:胞质内有颗粒状的间断沉积,血红蛋白丢失。
⑦皱缩红细胞:高肾尿中多见。
⑧影红细胞:低肾尿中多见。
⑨红细胞碎片。
非均一性红细胞血尿与肾活检的诊断符合率可达96.6%。
(3)混合性血尿:指尿液中含有均一性和非均一性两类红细胞。依据哪一类红细胞超过50%,又可分为以均一性红细胞为主和以非均一性红细胞为主的2组。
非肾小球性血尿,尿中红细胞>8000/ml,但大部分(>70%)为正常红细胞或单一型红细胞;肾小球性血尿,尿中红细胞>8000/ml,大部分(>70%)为2种以上变形红细胞。关于区分非肾性和肾性红细胞血尿,仍无统一的标准。多数认为非肾小球性血尿,变形红细胞≤50%,大部分红细胞为正常红细胞(或均一性红细胞);肾小球性血尿,变形红细胞≥80%。
近来,区分非肾小球性和肾小球性血尿的新方法有:①棘红细胞百分率法:即红细胞具有1个或多个胞质突起的炸面圈样红细胞≥5%为标准,作为评价肾小球性血尿的依据,认为其灵敏度和特异性均为100%;②红细胞容积曲线法:肾性小球性血尿,呈不对称曲线,尿液红细胞平均容积(MCV)小于静脉血MCV;非肾小球性血尿,红细胞容积曲线法呈对称曲线,尿红细胞的MCV大于静脉血红细胞的MCV;据报道,如以尿红细胞MCV<72fl为诊断肾小球性血尿的标准,则诊断的特异性为100%;③流式细胞术:为一种新的检测方法,即测定抗血红蛋白抗体或抗Tamm—Horsfall蛋白抗体染色的红细胞,以鉴别血尿来源。
(七)临床意义
1.非肾小球性血尿
(1)暂时性镜下血尿:多见于正常人,特别是青少年在剧烈运动、急行军、冷水浴,久站或重体力劳动后。女性患者,还应注意是否有月经血污染尿液,应通过动态观察加以区别。
(2)泌尿系统自身疾病:如泌尿系统各部位的炎症、肿瘤、结核、结石、创伤、肾移植排斥反应、先天性畸形等均可引起不同程度的血尿。
(3)其他疾病:见于各种原因引起的出血性疾病,如特发性血小板减少性紫癜、血友病、再生障碍性贫血和白血病合并血小板减少、DIC、高血压、动脉硬化、高热;某些免疫性疾病如系统性红斑狼疮等;泌尿系统附近器官的疾病如前列腺炎、精囊炎、盆腔炎等。非肾性血尿的特点为尿红细胞增多,而蛋白质不增多或增多不明显。
2.肾小球性血尿 见于急性或慢性肾小球肾炎、肾盂肾炎、红斑狼疮性肾炎、肾病综合征。肾源性血尿时,多伴尿蛋白增多明显,而红细胞增多不明显,还常伴有管型,如颗粒管型、红细胞管型、肾小管上皮细胞管型等。
(八)血尿的诊断步骤
1.首先确认是否存在真性血尿
(1)假性血尿如月经、痔出血等。
(2)红颜色尿某些食物或药物引起的红色尿。
(3)排除血红蛋白尿、肌红蛋白尿。排除引起血尿假阴性的因素。在酸性和低渗环境中,红细胞极易溶解,如尿比重在1.007以下时,红细胞的溶解度为100%,这样即使存在血尿,显微镜下可找不到或很少有红细胞,所以同时做镜检和隐血试验,血尿将无一遗漏。
(4)辅助检查 运用位相显微镜或光学显微镜做尿变形红细胞测定。如尿中红细胞数3.0×106~8.0×106/L,变形红细胞>80%以上,常提示为肾小球性血尿。如尿中红细胞数>8.0×106/L,变形红细胞20%以下,常提示为非肾小球性血尿。如尿中变形红细胞和正常形态红细胞数目基本相等,常提示肾小球损害的同时合并肾小球部位以下的泌尿系损害。血免疫球蛋自异常、血清补体异常、尿FDP阳性有利肾小球血尿的诊断。KUB检查、膀胱镜、逆行尿路造影、静脉肾盂造影、尿培养以及CT检查有助于非肾小球性血尿的病因鉴别。
2.肾性血尿为主的肾小球疾病特点
(1)系膜IgA肾病 它常以反复的咽峡炎及血尿为特点,即有咽痛。发热的当天或第二天出现肉眼血尿,继为镜下血尿,常持续存在。
(2)良性家族性血尿 临床上以血尿为特点,一般无高血压及肾功能不全,诊断依赖于肾活检做电镜形态计量学测定。
(3)遗传性肾炎 它是一种原因不明的肾小球疾病,常常伴有神经性耳聋、中耳炎和各种眼疾,家族史是诊的主要依据。
(4)局灶性肾小球肾炎 临床表现为肾炎综合征,其肾组织病理改变相似,为局灶节段性肾小球炎症。
(九)非肾炎血尿特点及表现
1.肾结核血尿 早期仅在尿中查到红细胞和脓细胞,随后出现尿频、尿急、尿痛和终末血尿,患者常有以往的结核史。
2.前列腺增生血尿 少数患者膀胱镜黏膜破裂血管出血引起的肉眼血尿,有时排血块。尿频是早期症状
3.泌尿系结石血尿 膀胱尿道结石有排尿困难、排尿费力和血尿,肾、输尿管结石出现肾绞痛,如合并感染则可出现发烧、寒战等。
4.泌尿系肿瘤引起血尿
(1)肾盂肿瘤:常有血尿,肾癌血尿见于50%~60%病例,就诊时1/4肾肿瘤病例已属晚期。血尿特点:无痛、间歇性全程血尿,有时可触及腹部肿快,伴有消瘦发热等。
(2)膀胱癌:血尿占泌尿系统中肿瘤第一位,血尿见于90%病例,肉眼血尿占50%。血尿特点:无痛性全程血尿,有时伴终末血尿加重,呈间歇性发生。在间歇中易给患者已治愈的错觉,做膀胱镜检查即可诊断。
5.肾下垂血尿 主要症状腰痛、劳动及行走加剧,平卧后消失。尿内常出现程度不同的血尿,往往合并有肾积水。
6.药物引起的血尿 氨基糖甙类抗生素(如庆大霉素、卡那霉素、妥布霉素等)、磺胺类药物(如复方新诺明等)、头孢类药物(如先锋Ⅳ号等)均可引起肾毒性损害,出现血尿,头孢类药物若与氨基糖甙类药物或利尿剂合用,肾毒性更大。其他药物如阿司匹林、感冒通等亦可引起血尿。
7.胡桃夹现象 胡桃夹现象的主要症状是血尿和蛋白尿,其中无症状肉眼血尿更易发现。血尿的原因是左肾静脉受压致肾静脉高压,左肾静脉扩张所引流的输尿管周围静脉与生殖静脉淤血、与肾集合系统发生异常交通,或部分静脉壁变薄破裂,引起非肾小球性血尿。此病的诊断标准为:一侧肾出血;尿红细胞形态为非肾小球性(其红细胞的形成,大小绝大多数是正常的);腹部彩超或CT检查可见左肾静脉扩张等。青少年多见,86%的患儿在青春期后可自行缓解。诊断胡桃夹综合征需有影像学支持,同时又要注意排除引起血尿的其他疾病。
二、蛋白尿的诊断思路
(一)概述
正常人尿蛋白每日小于150mg,当尿蛋白定量每日大于150mg,称为蛋白尿。
正常情况下,小分子蛋白质几乎全部经肾小球滤过,其中98%在肾小管被吸收回体内,剩余的蛋白质与肾小管及其他尿路上皮细胞分泌的少量黏蛋白一起排出,所以正常人尿中含有少量蛋白质,24小时尿中含量为40~80mg,最多不超过150mg。由于量少,常规定性检测为阴性,故临床上习惯称正常尿无蛋白质。如果超过正常尿蛋白质的上限(即大于150mg/d)时,用常规定性检查可测出来就称为蛋白尿。
(二)发生机理
蛋白尿的发生机理包括:肾小球滤过、肾小管重吸收、肾和尿路排泌。肾脏超微结构(肾小球的超微结构),肾小球由毛细血管丛和肾球囊构成,是血浆滤过的器官。肾小球毛细血管壁分3层,中间为基底膜,内侧有内皮细胞覆盖,外侧为脏层上皮细胞。毛细血管基底膜厚约320nm,可分为3层,中间为致密层,内侧和外侧各为内疏松层和外疏松层。毛细血管基底膜内面由一层扁平的内皮细胞覆盖。内皮细胞胞浆很薄,布满许多直径70~100nm的END内皮细胞层,有窗口;LD基底膜致密层,两侧为内、外稀疏层;E上皮细胞足突;ESD上皮细胞足突裂隙隔膜;——阴电荷分布小孔。脏层上皮细胞(又称足细胞)在基底膜外侧,胞浆丰富形成许多细长的分枝状突起称为足突。上皮细胞由这些足突附着于基底膜外疏松层。足突之间形成许多间隙,宽20~30nm,称为滤过隙。距基底膜表面约60nm,在相邻的足突之间有一层薄膜称为滤过隙膜。毛细血管壁包括内皮细胞、基底膜、上皮细胞,共同组成肾小球的滤过膜(如图1—3),它像一个布满微孔的小网。肾小球的滤过除与毛细血管的结构和滤过物质的分子大小有关外,还与基底膜的生物化学组成及其电荷有关。肾小球的负电荷可阻止血液中带负电荷的分子如白蛋白滤过,当肾小球多聚阴离子减少时滤过的蛋白质增加。
在肾小球毛细血管之间有少量组织支持毛细血管网,并将毛细血管联系在一起,称为肾小球系膜(mesangium),由系膜细胞和系膜基质组成。系膜细胞可产生血管活性物质、细胞因子(如IL—1,IL—6,TNF等)和生长因子(PDGF,TGF等),并可产生系膜基质和胶原纤维,对清除肾小球滤过的物质以及与肾小球炎症和损伤时的增生和修复都有重要关系。因此尿蛋白的形成依靠孔径屏障、电荷屏障及球内细膜。
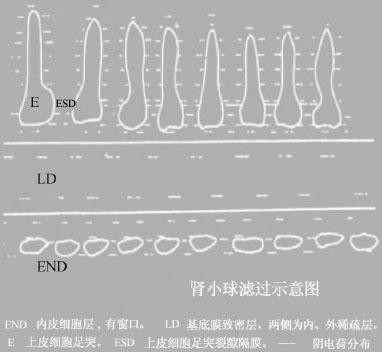
图1—3 肾小球的滤过膜
1.肾小球性蛋白尿 肾小球具有同分子筛效应,肾小球借助于滤过膜静电屏障和筛孔,能有效地限制大分子物质通过。当发生原发性和继发性肾小球疾病或肾血管病变时,可导致肾小球滤过膜通透性增高,使肾小球滤液中的蛋白质增多,超过肾小管重吸收能力,引起蛋白尿。
2.肾小管性蛋白尿 当发生肾小管间质疾病如间质性肾炎、慢性肾盂肾炎、肾小管性酸中毒、镇痛药肾病等,可使肾小管上皮细胞内所含的蛋白水解酶丢失,引起肾小管功能障碍,虽然从肾小球滤出的蛋白质数量并未增加,但因为肾小管重吸收能力降低,尿中出现蛋白。
3.溢出性蛋白尿 肾小球滤液中有大量低分子量蛋白质超过了肾小管的重吸收能力而致蛋白尿,常见于多发性骨髓瘤。
4.组织蛋白尿 正常的情况下肾小管襻和远曲小管上皮细胞分泌一种血清中没有的蛋白即Tamm—Horsfall蛋白,在疾病情况下,如组织坏死、肿瘤、病毒感染时,其排出可以增加,分泌物进入尿中引起蛋白尿。
5.分泌性蛋白尿 正常情况下,肾组织本身可分泌含蛋白的物质进入尿中,如肾小管分泌的TH蛋白,每日排出量为10~140mg;从血浆中分泌入尿路的蛋白,如SIgA;肾和泌尿道组织分解产物中的蛋白质,如尿纤维蛋白降解产物(FDP)。
6.混合性蛋白尿 是由肾小球及肾小管同时病变引起的蛋白尿,如慢性肾炎伴有肾间质病变或慢性肾盂肾炎继发肾小球病变及慢性肾功能不全等疾患。
7.淋巴性蛋白尿 是因为肾盂或输尿管附近的淋巴管破裂,淋巴液进入尿中,出现尿中有蛋白。若淋巴液中含有较多脂质,则表现为乳糜尿;如果含脂质较少,则称淋巴尿。淋巴性蛋白尿的特点是尿沉渣镜检虽有不少红、白细胞,但无管型,尿圆盘电泳所见类似血清,多见于寄生虫病,尤以斑氏丝虫病多见。
(三)分类
1.假性蛋白尿 多见于以下情况。
(1)尿中混入血液、脓液、炎症或肿瘤分泌物以及月经血、白带等,常规蛋白尿定性可阳性。尿沉渣中可见多量红细胞、白细胞和扁平上皮细胞。
(2)尿液长时间放置或冷却后,可析出盐类结晶,使尿呈白色混浊,易误认为蛋白尿,但加温或加少许醋酸后能使混浊尿转清,以助区别。
(3)尿中混入精液或前列腺液,或下尿道炎症分泌物等,尿蛋白反应可呈阳性。患者有下尿路或前列腺疾病的表现,尿沉渣可找到精子、较多扁平上皮细胞等,可作区别。
(4)淋巴尿,可呈乳糜状,含蛋白较少。
(5)有些药物如利福平从尿中排出时,可使尿色混浊类似蛋白尿,但蛋白定性反应阴性。
2.一过性蛋白尿
(1)功能性蛋白尿:因高温、剧烈活动、高烧和受寒等因素引起肾小球内血液动力学改变而发生的蛋白尿,引起蛋白尿因素去除后,尿蛋白可消失。
(2)直立性蛋白尿:常见于青春发育期青少年。患者于直立姿势时出现蛋白尿,卧位时尿蛋白消失,且无高血压、浮肿及血尿等异常表现。临床上常采用直立试验进行检查。令患者排空膀胱、留尿,然后直立位,后枕及足跟靠墙,后腰部垫一个小枕使腰部前挺,直立15~20分钟后再留尿。分别检测直立前后尿蛋白量,阳性者则直立前尿蛋白阴性,直立后尿蛋白显着增加。其发生机理不明,可能与血液动力学和内分泌激素调节改变有关,推测直立可引起滤过分数增加,肾小球毛细血管壁通透性增加而产生蛋白尿,但应注意轻型肾炎或肾炎恢复期也可出现直立性蛋白尿。
功能性蛋白尿在原因去除后,蛋白尿即可消失,常见于发热、激烈运动或体位改变等。
(3)体位性蛋白尿:夜间卧床后晨起前的尿液和站立行动4~6小时后的尿液的蛋白定性检查做比较,连续3日,如前者尿蛋白为阴性,而后者为阳性,则可确定为体位性蛋白尿。
若蛋白尿是持续性,或伴有血尿、浮肿或高血压等表现,则不论其尿蛋白量多少,均应视为病理性,需积极找出病因。
3.持续性蛋白尿 也称病理性蛋白尿,是指全身或局部病变所引起的蛋白尿,在病变未痊愈前持久存在,尿蛋白不受体位影响,多次检查尿蛋白均阳性。被认为是病理性蛋白尿。应进行尿蛋白定量及组成成分的分析,并结合临床进一步区分是肾实质损害引起的蛋白尿(肾小球或肾小管性蛋白尿),肾血循环因素引起的(肾静脉血栓形成、心功能不全、心包积液致肾淤血),或是血循环中异常蛋白由尿排泄(肌红蛋白、血红蛋白、凝溶蛋白等)。
(四)蛋白尿导致进行性肾损害的机理
1.蛋白尿的系膜毒性 在肾衰竭模型中,可以观察到血清蛋白在肾小球系膜中的蓄积,这些大分子物质在系膜区的聚集可引起系膜细胞损伤、增生各系膜基质合成增加,从而产生肾小球硬化。蛋白尿肾病模型中,肾小球中有低密度脂蛋白(LDL)和极低密度脂蛋白(VLDL)的载脂蛋白B以及载脂蛋白A沉积这些聚集最终也可导致肾小球硬化。
2.蛋白尿对近曲小管细胞的毒性作用 发生蛋白尿时,进入肾小管上皮细胞内的蛋白量增加,使溶酶体活性增加,提示蛋白引起溶酶体溢入小管细胞浆,随后的细胞损伤可刺激炎症和瘢痕形成。
3.蛋白尿引起的小管细胞生物学变化 出现蛋白尿的许多肾脏病都存在着细胞过度增生,代表着一种非适应性反应,导致肾衰。越来越多的证据显示蛋白质可直接调理小管细胞功能,改变其生长特性及其细胞因子和基质蛋白表型表达,可导致小管基底侧释放PDGF、FN和MCP—1,诱导纤维化过程。
4.蛋白尿引起小管间质缺氧加重 蛋白尿重吸收各消化大量蛋白质需额外能量,可造成小管细胞缺氧,以致引起小管细胞损伤。
(五)临床诊断思路
蛋白尿一旦出现,首先鉴别其是真性蛋白尿还是假性蛋白尿,先排除假性,主要考虑:①混入血液、脓液,或肿瘤分泌物、月经血、白带;②尿液长时间放置或冷却后;③尿中混精液或前列腺炎;④淋巴尿;⑤药物影响。再考虑是真性,先排除生理性的(包括体位性蛋白尿和功能性蛋白尿),然后考虑病理性类型5种,临床上最主要是肾小球源性的或肾小管源性的蛋白尿。
1.大量蛋白尿 可以肯定有肾小球病变,且常见于肾病综合征。
2.轻度蛋白尿 则有以下可能:①各种原因引起的间质性肾炎;②肾小动脉硬化性肾脏病;③功能性或体位性蛋白尿;④隐匿性肾炎;⑤急性肾炎的恢复期;⑥各种肾炎的缓解期;⑦晚期肾衰。
3.中度蛋白尿 多种肾脏疾患均可。
4.单纯性蛋白尿 常见于隐匿性肾炎。
5.微量白蛋白尿 是诊断糖尿病肾病较敏感的早期指标。
6.选择性蛋白尿 表示肾小管间质的损害。
7.非选择性蛋白尿 表示肾小球的疾患,大分子越多,肾小球的疾患愈重。
8.混合性蛋白尿 表示肾小球和肾小管都有损害。
(六)辅助诊断
1.血常规 包括血红蛋白,红、白细胞,血小板计数以及白细胞分类。
2.尿检查 包括蛋白尿定性、24h尿蛋白定量。
3.尿蛋白圆盘电泳 分析尿蛋白成分,是肾小球性,还是肾小管性。
4.定量测定尿蛋白和β2微球蛋白 白蛋白与β2微球蛋白的比值,正常值为50~200(平均为100);肾小管性蛋白尿为1~14;而肾小球性蛋白尿为1000~14000。
5.尿沉渣相差显微镜检查 畸形红细胞为主者(>8000/ml)为肾小球性血尿;正常形态红细胞为非肾小球性血尿,对肾小球疾病诊断有重要价值。
6.尿单克隆轻链免疫球蛋白测定 对多发性骨髓瘤诊断有价值。
7.血生化 包括肌酐、尿素氮、白蛋白、球蛋白、总蛋白、电解质、阴离子间隙、钙、磷、尿酸、胆红素、碱性磷酸酶、转氨酶、胆固醇、三酸甘油酯、乳酸脱氢酶等。
8.其他相应检查 免疫学、B超、CT、X线、肾活检等。