非特异性间质性肺炎
出处:按学科分类—医药、卫生 科学技术文献出版社《呼吸内科疾病诊断标准》第315页(3515字)
一、概述
1994年,Katzenstein等人首次报道非特异性间质性肺炎(non-specific interstitial pneumonia,NSIP)。当时他发现有一组患者在临床上与特发性间质性肺炎(idiopathic interstitial pneumonia,IIP)相似,而在病理组织学上不同于普通间质性肺炎(usual interstitial pneumonia,UIP),也不像其他类型的IIP[如脱屑性间质性肺炎(desquamative interstitial pneumonia,DIP)、淋巴细胞性间质性肺炎(lymphocytic interstitial pneumonia,LIP)、急性间质性肺炎(acute intersittial pneumonia,AIP)等]的病理表现,因此提出将这组病例称为非特异性间质性肺炎。
二、流行病学
到目前为止,尚没有关于NSIP的确切发病率。有学者推测NSIP的发病率在(0.4~8)/10万;发病年龄在40~50岁(比IPF的患者群中位年龄小10岁,甚至更多),可以在儿童中发病;有家族性NSIP的病例报道;在性别比上,男女比例为1∶1.5~1∶1.2。
三、病因及发病机制
NSIP发病机制尚不明确。诸多研究发现,NSIP的支气管肺泡灌洗液(BALF)中许多炎性因子和细胞成分不同于IPF,两者的发病机制可能不同。
有日本学者发现NSIP患者的血清肺炎衣原体的IgA、IgG抗体滴度明显较正常对照组高,因此认为NSIP的发生可能与反复的衣原体感染相关,建议可进一步在肺组织中进行衣原体抗体的检测。
Shimizu等人认为,NSIP与IPF的发病机制可能不同,树突状细胞和T淋巴细胞介导的免疫过程可能在NSIP的发生、发展中起很重要的作用。用免疫组化的方法发现,在NSIP的肺纤维化区域内可见较多的S2100蛋白和HLA-DR抗体阳性、CDa阴性的树突状细胞,而这些细胞在UIP的肺纤维化区域和蜂窝肺区域很难发现。S2100蛋白阳性的树突状细胞有很强的免疫反应启动作用,因而推断,持续的肺内慢性炎症和病毒感染可能通过活化树突状细胞,启动自身免疫过程,而在NSIP的发病中起一定的作用。另外还发现,在NSIP患者的肺组织内,淋巴细胞的分布也有一定的特异性:淋巴滤泡内有大量的B淋巴细胞浸润;而CD4+和CD8+的T淋巴细胞主要分布在纤维化区和淋巴滤泡的周边;在S2100阳性的树突状细胞的周边,CD8+比CD4+的T淋巴细胞多。S2100阳性的树突状细胞在细胞毒性T淋巴细胞的活化过程中起很大的作用。
四、病理
病理改变为肺泡壁明显增厚,呈不同程度的炎症和纤维化,病变时相一致,但缺乏UIP、DIP或AIP的特异性改变。肺泡结构破坏较轻,以及肺泡间隔内由淋巴细胞和浆细胞混合构成的慢性炎症细胞浸润,是NSIP的特点。
五、分型
根据细胞成分和纤维化成分,可将NSIP分为3个亚型。
1.Ⅰ型以间质性炎症(细胞型)为主,主要表现为轻至中度的慢性间质性炎症,常有淋巴细胞和少量浆细胞混合浸润。其典型表现是肺脏均匀受累,但病变通常呈斑片状分布,有时还累及气道、血管、小叶间隔和胸膜周围的间质。
2.Ⅱ型兼有炎症和纤维化,主要表现为不同程度的致密或疏松的间质纤维化,结缔组织时相均一,很少有单纯性纤维化区,没有UIP那样新、老病灶并存的现象。
3.Ⅲ型以纤维化为主,主要表现为致密胶原纤维沉积为主,约20%的病例可找到纤维母细胞灶,但所占比例小(占总体病变的10%以下)。NSIP在低倍显微镜下表现为病变均匀一致,间质有炎症细胞浸润,间隔增厚。
六、临床表现
NSIP患者的临床表现差异大,不同亚型的临床过程也不同。呼吸困难、咳嗽和乏力是NSIP的常见症状;接近半数的患者有体重减轻的表现;仅少数患者出现全身症状,如发热;10%~35%的患者有杵状指。NSIP患者的爆裂音起初以双下肺为主,但可逐渐扩展;部分患者可闻及吸气性哮鸣音。本病其他临床表现与IPF类似。
NSIP的发病过程通常呈渐进性,少数表现为亚急性。相关研究报道,患者确诊NSIP前的症状持续时间短至6个月,长至3年,中位时间约12个月。
七、检查
1.胸部X线检查 常见征象是两肺弥漫性间质渗出,呈网状或毛玻璃样。胸部X线表现也正常。
2.胸部CT/HRCT 主要征象是两肺散在毛玻璃样变病变、斑片样渗出和网状影,时有蜂窝肺改变。
3.肺功能 主要表现为限制性通气功能障碍、肺弥散功能障碍及低氧血症。
4.BAL/TBLB BAL特点是中性粒细胞、嗜酸粒细胞和淋巴细胞增多,但以淋巴细胞增多明显。TBLB因为取材太小,很难做出NSIP的病理诊断。
5.血液化验检查 血沉(ESR)、抗核抗体(ANA)和类风湿因子(RF)可增高,但没有特异性。
6.外科肺活检(开胸或经胸腔镜) 外科肺活检病理检查是NSIP的确诊手段。
如果患者具有典型的临床和影像学特点,则组织学检查并不一定十分重要。MacDonald采用薄层扫描的方法比较了21例NSIP和32例UIP,HRCT诊断NSIP的敏感性、特异性和准确性分别为70%、63%和66%。但是NSIP和UIP的影像学表现有相当一部分是相同的,超过1/3的NSIP患者影像表现相近于UIP患者。在临床表现与HRCT影像特征均不典型时,应争取获得组织学资料,用以将有预后较好的NSIP与其他预后较差的IPF的组织类型相鉴别。但是只有开胸肺活检或经胸腔镜肺活检才能提供足够的肺组织来进行组织学鉴分,并且所取组织必须具有代表性,因此可以用HRCT来指导肺活检的部位。通常选取受累明显的肺叶且有炎症而纤维化较少的部位,病变轻微或已经进展到纤维化终末期的部位对鉴别诊断没有帮助。NSIP的胸部X线和CT表现详见图5-2。
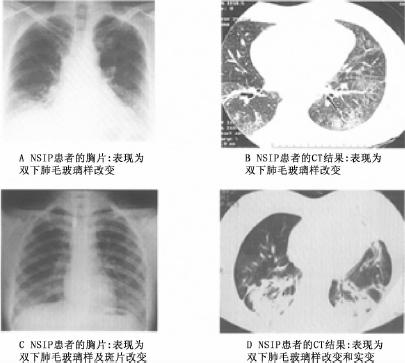
图5-2 NSIP患者典型的X线胸片和CT表现
八、诊断标准
2002年ATS/ERS发表的“IIP的国际多学科共识分类方案”定义了IPF诊断的临床标准。现文献中NSIP的临床-放射-病理的诊断依据包括:
1.慢性或亚急性起病,可发生于任何年龄;
2.主要临床表现为咳嗽和气短,少数患者有发热;
3.影像学上表现为双侧间质性浸润影,而双肺斑片状毛玻璃阴影是本病HRCT的特征性表现。
4.病理改变为肺泡壁明显增厚,有不同程度的炎症和纤维化,肺泡间隔内由淋巴细胞和浆细胞混合构成的慢性炎症细胞浸润是NSIP的病理特点,但缺乏UIP、DIP或AIP的特异性病理改变;
5.对糖皮质激素反应好,预后良好。