胃炎
出处:按学科分类—医药、卫生 科学技术文献出版社《消化内科疾病诊断标准》第51页(11332字)
(一)急性胃炎
急性胃炎系由不同病因引起的胃黏膜急性炎症。病变严重者可累及黏膜下层与肌层,甚至深达浆膜层。临床上按病因及病理变化的不同,分为急性单纯性胃炎、急性糜烂性胃炎、急性腐蚀性胃炎、急性化脓性胃炎,其中临床上以急性单纯性胃炎最为常见,而由于抗生素广泛应用,急性化脓性胃炎已罕见。
1.病因及发病机制
(1)物理、化学损伤:最常引起胃炎的药物是阿司匹林、吲哚美辛等非甾体消炎药,磺胺类、铁剂、氯化钾、氨茶碱、糖皮质激素、某些抗生素、毛地黄毒苷均可刺激胃黏膜。进食过烫、过冷、太粗糙食物及射线过量照射可损伤胃黏膜。烈酒、咖啡、浓茶、辣椒等刺激性调味品亦可损伤胃黏膜。误服强酸、强碱可发生急性腐蚀性胃炎。胆汁反流可引起胆汁反流性胃炎。
(2)生物性感染:进食被细菌或其毒素污染的食物,可引起急性胃肠炎,也称食物中毒。致病细菌以沙门菌属及副溶血弧菌(嗜盐菌)、致病性大肠杆菌及金黄色葡萄球菌最多见。幽门螺旋杆菌(Hp)也致病。流感病毒、肠道病毒、误食毒蕈等有毒植物皆可损伤胃黏膜。化脓性胃炎(acute suppurative gastrms)又称急性蜂窝织胃炎(acute phlegrnonous gastritis),其病情严重,临床上十分少见,多由化脓菌通过血液循环或淋巴播散至胃壁所致。致病菌以溶血性链球菌最为多见,其次为金黄色葡萄球菌、大肠杆菌、产气荚膜杆菌等。
(3)严重创伤及重症疾病:大手术、大面积烧伤、脑创伤等严重创伤及感染中毒性休克,心、肺、肝、肾衰竭等重症疾病可引起急性应激状态而发生急性糜烂性胃炎。
(4)其他:情绪波动、患慢性心力衰竭、尿毒症、肝硬化等慢性疾患时有循环障碍均是急性胃炎内因。
目前对急性糜烂性胃炎病机未全明了,一般认为胃黏膜缺血和胃酸分泌是其重要的病因。
2.病理生理
(1)急性单纯性胃炎:胃黏膜呈浅表性炎症,黏膜充血、水肿,黏液及渗出物覆盖表面,可有点状出血及轻度糜烂、黏膜内有中性粒细胞浸润。
(2)急性糜烂性胃炎:胃黏膜呈多发性糜烂伴有点状或片状出血,组织学观察黏膜上皮坏死、脱落,固有层淋巴细胞、中性粒细胞浸润及水肿。急性胃炎的病变呈可逆性,一般2~3日修复。
(3)化脓性胃炎:严重化脓性炎症时,黏膜下层大量中性粒细胞浸润、黏膜坏死、血栓形成和出血。胃壁可呈弥漫脓性蜂窝织炎或形成局限的胃壁脓肿,并可发展至胃壁坏死和穿孔。
(4)急性腐蚀性胃炎:由于误服或有意吞服腐蚀剂(强碱如苛性碱,强酸如盐酸、硫酸、硝酸、苯酚、来苏)而引起的急性胃壁损伤,特别是在幽门前区。强碱所致损伤,食管比胃严重,而强酸则相反。强碱是一种强力脂质溶媒,故引起组织的液化性坏死;强酸凝固蛋白质,故引起凝固性坏死有灼痂。胃壁损伤程度与吞服的腐蚀剂剂量、浓度以及胃内所含食物量有关。
3.分类 急性胃炎常分为:急性单纯性、糜烂性、化脓性和腐蚀性胃炎。
4.临床表现 急性发病,上腹部疼痛及不适,恶心、呕吐,食欲不振等消化不良症状是急性胃炎共同表现。
(1)急性单纯性胃炎:如因细菌或毒素引起有集体发病或家庭发病的病史。一般在数小时至24小时发作。可出现恶心、呕吐,上中腹痛或不适,食欲减退。伴肠炎者出现脐周绞痛及腹泻。严重时伴发热、失水、酸中毒甚至休克。查体时上腹部可有压痛。伴有肠炎时脐周可有压痛,肠鸣音亢进。一般经1~2日痊愈。理化因素及进食某些药物引起者,依对胃黏膜损伤程度不同而病情不一。轻者为急性单纯性胃炎,出现急性胃炎共同表现,重则如大量饮酒、服阿司匹林等药物后可出现呕血、黑便,为急性糜烂性胃炎表现。
(2)急性糜烂性胃炎:多因严重创伤和重症疾病引起,以上消化道出血为主要表现。一般为少量、间歇性,可自止。但也可发生大出血而引起呕血和黑便,甚至休克。患者大多数是腹部不适、疼痛。消化不良症状常被原发疾病所掩盖而疏忽。体检可见面色苍白、上中腹轻压痛、心率加快,血压下降及原发病的体征。
(3)化脓性胃炎:以全身败血症和急性腹膜炎症为其主要临床表现,常有上腹剧痛、寒战、高热、上腹部肌紧张和明显压痛。尚可并发胃穿孔、腹膜炎、血栓性门静脉炎及肝脓肿。周围血白细胞增多,以中性粒细胞为主,便隐血可为阳性。
(4)腐蚀性胃炎:口腔、咽喉及胸骨后有烧灼感。上腹剧痛,并常伴有恶心呕吐。严重者胃壁坏死穿孔引起腹膜炎。强酸可在口、唇及咽部黏膜产生不同颜色的灼痂:硫酸致黑色痂,盐酸致灰棕色痂,硝酸致黄色痂,醋酸致白色痂。强碱则致黏膜的透明肿胀。
5.检查
(1)血象:由细菌感染者白细胞轻度增加。急性糜烂性胃炎出血量大者,红细胞和血红蛋白下降。
(2)便检查:由细菌感染引起胃肠炎者粪便可有少量脓细胞或红细胞。急性糜烂性胃炎出血后,便隐血试验阳性。
(3)细菌培养:由感染致病者呕吐物、粪便可发现致病菌。
(4)胃镜检查:如患者呕血、黑便原因不明时,在发病后24~48小时内进行胃镜检查,可发现胃黏膜损伤情况,如炎症、糜烂、出血灶等。急性腐蚀性胃炎急性期禁忌行胃镜检查。
6.诊断 根据病史,起病急,有上腹部疼痛、不适,恶心、呕吐,食欲不振等消化不良症状,一般可作出急性胃炎诊断。如有酗酒、严重创伤等病史,突发上消化道出血,可在48小时内作胃镜检查,胃部病变轻者仅有充血、水肿、糜烂和黏膜内出血;重者可有急性溃疡,钡餐没有诊断价值。腐蚀性胃炎有误服或有意吞服腐蚀剂史。口腔、咽喉及胸骨后有烧灼感。上腹剧痛,并常伴有恶心、呕吐。
7.诊断标准 镜下主要表现为片状浅表性炎症,出现黏膜充血、灶性细胞坏死,有时表浅上皮脱落产生糜烂及出血,对此有人分别称之为急性糜烂性胃炎及急性出血性胃炎。多数可于数日内由于上皮再生而修复,合并感染时偶可造成胃穿孔等严重合并症。
8.鉴别诊断
(1)消化性溃疡:消化性溃疡上腹部疼痛有节律性、周期性,病程长,不难和急性单纯性胃炎鉴别。而合并上消化道出血时通过胃镜检查就能确诊病因。
(2)急性胰腺炎:急性胃炎时上腹部疼痛伴恶心、呕吐,与急性胰腺炎相似。但急性胰腺炎上腹部疼痛剧烈且常向腰背部放射,甚至可引起休克。可伴恶心、呕吐,但呕吐后腹痛不缓解,而急性胃炎呕吐后腹痛常缓解,腹痛程度也轻。检查血和尿淀粉酶或作腹部B超更易于鉴别。
(3)急性胆囊炎:急性胆囊炎时右上腹痛,墨菲征阳性,可伴黄疸。作腹部B超检查易于鉴别。
(二)慢性胃炎
慢性胃炎(chronic gestritis)系指不同病因引起的胃黏膜的慢性炎症或萎缩性病变,其实质是胃黏膜上皮遭受反复损害后,由于黏膜特异的再生能力,以致黏膜发生改变,且最终导致不可逆的固有胃腺体的萎缩,甚至消失。本病十分常见,确切患病率尚不清楚。占接受胃镜检查患者的80%~90%,男性多于女性,随年龄增长发病率逐渐增高。
1.病因及发病机制
(1)物理因素:长期饮浓茶、烈酒、咖啡,过热、过冷、过于粗糙的食物,可导致胃黏膜的损伤。
(2)化学因素:长期大量服用非甾体类消炎药如阿司匹林、吲哚美辛等可抑制胃黏膜前列腺素的合成,破坏黏膜屏障;吸烟,烟草中的尼古丁不仅可影响胃黏膜的血液循环,还可导致幽门括约肌功能紊乱,造成胆汁反流;各种原因的胆汁反流均可破坏黏膜屏障。
(3)生物因素:细菌尤其是Hp感染,与慢性胃炎密切相关,其机制是:①Hp呈螺旋形,具鞭毛结构,可在黏液层中自由活动,并与黏膜细胞紧密接触,直接侵袭胃黏膜;②产生多种酶及代谢产物如尿素酶及其代谢产物氨,过氧化物歧化酶、蛋白溶解酶、磷脂酶A等,可破坏胃黏膜;③细胞毒素(cytotoxin)可致细胞空泡变性;④Hp抗体可造成自身免疫损伤。
(4)免疫因素:慢性萎缩性胃炎患者的血清中能检出壁细胞抗体(PCA),伴有恶心贫血者还能检出内因子抗体(IFA)。壁细胞抗原和PCA形成的免疫复体在补体参与下,破坏壁细胞。IFA与内因子结合后阻滞维生素B12与内因子结合,导致恶性贫血。
(5)其他:心力衰竭、肝硬化合并门脉高压、营养不良都可引起慢性胃炎。糖尿病、甲状腺病、慢性肾上腺皮质功能减退和干燥综合征患者同时伴有萎缩性胃炎较多见。胃部其他疾病如胃液、胃息肉、胃溃疡等也常合并慢性萎缩胃炎。遗传因素也已受到重视。
2.生理病理
(1)慢性浅表性胃炎:以胃小凹之间的固有膜内有炎性细胞浸润为特征,炎症细胞主要是浆细胞、淋巴细胞,偶有嗜酸细胞。固有膜常见水肿、充血、甚至灶性出血。胃腺体正常。没有破坏或腺体减少,有时可见糜烂,即固有膜坏死(病变不涉及黏膜肌)。表层上皮细胞变扁平,其排列常不规则。按炎症程度,浅表性胃炎可分为轻度、中度和重度。炎性细胞浸润仅限于胃黏膜的上1/3者为轻度,炎性细胞超过黏膜的1/3,但不超过全层的2/3者为中度;炎症细胞浸润达全层者为重度。
(2)慢性萎缩性胃炎:除见慢性浅表性胃炎的病变外,病损还累及腺体,腺体萎缩,数目减少,黏膜骨肌常见增厚,由于腺体萎缩或消失,胃黏膜有不同程度的变薄。
在慢性萎缩性胃炎的胃黏膜中,常见有幽门腺化生(假幽门腺)和肠腺化生。胃体部和胃底部黏膜的腺体含有壁细胞和主细胞。一旦此类细胞消失,腺体成为黏液腺而与幽门腺相似,则称为幽门腺化生。在慢性胃炎中,肠腺化生也十分常见,慢性浅表胃炎时,黏膜浅层可出现肠上皮化生,而在萎缩时,则可能所有胃黏膜的腺体均为肠腺化生所取代。肠上皮化生常始自胃小凹颈部,向上发展可延及表层上皮,向下移行可达腺体的深部。起初可为灶性,随着病变进展,肠腺化生可连接成片。
在萎缩性病变中,如伴有腺体颈部或肠化上皮过度增生,则在胃黏膜表面形成颗粒样病变,称为萎缩-增生性胃炎。
3.分级
(1)按形态学分级:有5种形态学变量要分析(H·pylori、慢性炎症、活动性、萎缩和肠化),分成无、轻度、中度和重度4级(或0、+、++、+++)。分级方法用下列标准或和悉尼系统直观拟评分法。
1)H.pylori:观察胃黏膜黏液层、表面上皮、小凹上皮和腺管上皮表面的H.pylori。
①无:特殊染色片上未见H.pylori。
②轻度:偶见或小于标本全长1/3有少数H.pylori。
③中度:H.pylori分存超过标本全长1/3而未达2/3或连续性、薄而稀疏地存在于上皮表面。
④重度:H.pylori成堆存在,基本分存于标本全长(肠化黏膜表区通常无H.pylori定植,故标本全长要扣除肠化区)。
2)活动性:慢性炎症背景上有中性粒细胞浸润。
①轻度:黏膜固有层有少数中性粒细胞浸润。
②中度:中性粒细胞较多存在于黏膜层,可见于表面上皮细胞、小凹上皮细胞或腺管上皮间。
③重度:中性粒细胞较密集,或除中度所见外还可见小凹脓肿。
3)慢性炎症:根据慢性炎症细胞密集程度和浸润深度分级。
①正常:单个核细胞每高倍视野不超过5个,如数量略超过正常而内镜下无明显异常,病理可诊断为无明显异常。
②轻度:慢性炎症细胞较少并局限于黏膜浅层,不超过黏膜层的1/3。
③中度:慢性炎症细胞较密集;超过黏膜层的1/3,达到2/3。
④重度:慢性炎症细胞密集,占据黏膜全层。(计算密度程度时要避开淋巴滤泡及其周围的小淋巴细胞区)。
4)萎缩:指胃的固有腺体减少,幽门腺萎缩是指幽门腺减少或由肠化腺体替代,胃底(体)腺萎缩是指胃底(体)腺假幽门腺化生、肠化或腺体本身减少。
①轻度:固有腺体数减少不超过原有的腺体数减少1/3,大部分腺体仍保留。
②中度:固有腺体数减少超过1/3,但未超过2/3,残存腺体分布不规则。
③重度:固有腺体数减少超过2/3,仅残留少数腺体,甚至完全消失。
5)肠化:肠化部分占腺体和表皮总面积1/3以下为轻度;1/3~2/3为中度;2/3以上为重度。
(2)内镜分型分级(表2-1)。
表2-1 慢性胃炎内镜分型分级

4.分类
结合临床、内镜和病理组织学结果慢性胃炎分类见表2-2。
表2-2 慢性胃炎分类表

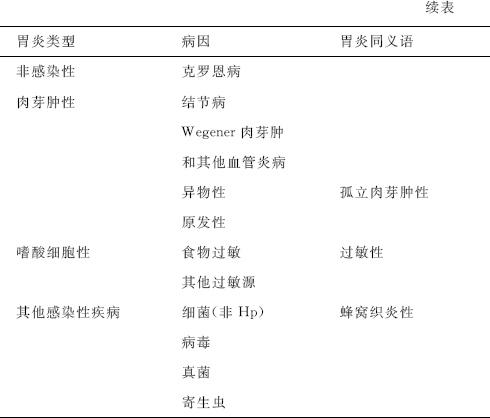
5.临床表现 慢性胃炎缺乏特异性症状,症状的轻重与胃黏膜的病变程度并非一致。大多数患者常无症状或有程度不同的消化不良症状如上腹隐痛、食欲减退、餐后饱胀、泛酸等。萎缩性胃炎患者可有贫血、消瘦、舌炎、腹泻等,个别患者伴黏膜糜烂者上腹痛较明显,并可有出血。
6.检查
(1)胃镜检查
1)浅表性胃炎:黏膜充血、水肿、呈花斑状红白相间的改变,且以红为主或呈麻疹样表现,有灰白或黄白色分泌物附着,可有局限性糜烂和出血点。
2)萎缩性胃炎:黏膜失去正常的桔红色,可呈淡红色、灰色、灰黄色或灰绿色,重度萎缩呈灰白色,色泽深浅不一,皱襞变细、平坦,黏膜下血管透见如树状或网状。有时在萎缩黏膜上见到上皮细胞增生而成的颗粒。萎缩的黏膜脆性增加,易出血,可有糜烂灶。
3)慢性糜烂性胃炎:又称疣状胃炎或痘疹状胃炎,它常和消化性溃疡、浅表性或萎缩性胃炎等伴发,亦可单独发生。主要表现为胃黏膜出现多个疣状、膨大皱襞状或丘疹样隆起,直径5~10mm,顶端可见黏膜缺损或脐样凹陷,中心有糜烂,隆起周围多无红晕,但常伴有大小相仿的红斑,以胃窦部多见,可分为持续型及消失型。在慢性胃炎悉尼系统分类中属于特殊类型胃炎,内镜分型为隆起糜烂型胃炎和扁平糜烂型胃炎。
(2)X线检查
1)黏膜皱襞的宽度加宽,广泛增粗及纡曲。小弯侧黏膜皱襞排列走向失去与小弯侧平行之走向,呈纡曲交叉状,胃窦部小弯侧的轮廓呈锯齿状切迹,胃蠕动增强。
2)钡气双重造影检查:可见胃小凹扩大,直径超过3mm,形态呈多边形、圆形或不规则形。确诊应以胃镜及组织学检查为准。
(3)实验室检查
1)胃酸测定:浅表性胃炎胃酸正常或偏低,萎缩性胃炎则明显降低,甚至缺乏。
2)血清促胃液素含量测定:B型胃炎含量一般正常,A型胃炎常升高,尤其恶性贫血者上升更加明显。
3)幽门螺杆菌检查:分侵入性和非侵入性方法。
4)其他检查:萎缩性胃炎血中可出现壁细胞抗体、内因子抗体或促胃液素抗体。X线钡餐检查对慢性胃炎诊断帮助不大,但有助于鉴别诊断。
7.诊断
(1)病史、体检
1)评估胃炎对人体的影响程度:消化不良症状的有无、严重程度。
2)找出可能的病因或诱因:药物、酒精、胃十二指肠反流。
(2)内镜
1)内镜下慢性胃炎分为非萎缩性胃炎(又称浅表性胃炎)和萎缩性胃炎。如同时存在平坦糜烂、隆起糜烂或胆汁反流,则诊断为浅表性或萎缩性胃炎伴糜烂或伴胆汁反流。
2)病变的分布及范围:胃窦、胃体、全胃。
3)内镜下慢性胃炎的诊断依据:①浅表性胃炎:红斑(点、片状、条状),黏膜粗糙不平,出血点/斑;②萎缩性胃炎:黏膜呈颗粒状,黏膜血管显露,色泽灰暗,皱襞细小。
4)内镜胃炎的诊断书写格式:除表明胃炎类型、分布范围外,对病因也尽可能加以描述。举例说明:浅表性胃炎伴糜烂,胃窦为主,Hp阳性。
(3)病理学组织学诊断
1)活检取材:用于临床建议取2~3块标本,用于临床研究取5块。内镜医师应向病理科提供取材部位、内镜所见和简要病史等资料,以加强临床和病理的联系,取得更多反馈信息。
2)关于组织学变化的程度分级:有五种形态学变量(H.pylori、慢性炎症、活动性、萎缩和肠化)要分级,分成无、轻度、中度和重度4级。如有异增生要注明,并分为轻度、中度和重度3级。
3)病理诊断报道:应包括部位特征和形态学变化程度,有病因可见的应报道病因。病理检查要报道每块标本的组织学变化情况,结合内镜所见及取材部位作出诊断。
8.诊断标准
(1)慢性胃炎临床诊断要点
[病史、体检]
1)评估胃炎对人体的影响程度:消化不良症状的有无、严重程度。
2)找出可能的病因或诱因:药物、酒精、胃十二指肠反流。
[内镜]
1)内镜下慢性胃炎分为浅表性胃炎(又称非萎缩性胃炎)和萎缩性胃炎。如同时存在平坦糜烂、隆起糜烂或胆汁反流,则诊断为浅表性或萎缩性胃炎伴糜烂或伴胆汁反流。
2)病变的分布及范围:胃窦、胃体、全胃。
3)内镜下慢性胃炎的诊断依据:①浅表性胃炎:红斑(点、片状、条状),黏膜粗糙不平,出血点/斑;②萎缩性胃炎:黏膜呈颗粒状,黏膜血管显露,色泽灰暗,皱襞细小。
4)活检取材:见“病理组织学诊断”项。
5)内镜胃炎的诊断书写格式:除表明胃炎类型、分布范围外,对病因也尽可能加以描述。举例说明:浅表性胃炎伴糜烂,胃窦为主,Hp阳性。
(2)慢性胃炎的病理诊断标准和分类
[活检取材]
1)用于研究时,希望根据悉尼系统要求取5块标本,胃窦2块取自距幽门2~3cm的大弯和小弯,胃体2块取自距贲门8cm的大弯和小弯(约距胃角近侧4cm)和胃角1块。对可能或肯定存在的病灶要另取。标本要足够大,达到黏膜肌层。
2)用于临床时,建议取2~3块:胃窦小弯1块(或大弯1块)和胃体小弯1块。
3)不同部位的标本须分开装瓶。
4)需向病理科提供取材部位、内镜所见和简要病史。
[特殊染色]①对炎症明显而HE染色片上未找见Hp的标本,要做特殊染色仔细寻找。可用较简便的Giemsa染色或WarthinStarry染色;②对于肠化如认为有必要,可作AB-PAS和HID-AB染色。
[病理诊断报道]
1)诊断:包括部位特征和形态学变化程度,有病因可循的要报道。胃窦和胃体都有炎症的慢性胃炎不再称全胃炎,称为慢性胃炎即可,但当胃窦和胃体炎症程度相差二级或以上时,加上“为主”修饰词,如“慢性(活动性)胃炎,胃窦为主”。慢性胃炎有许多同义词,统一用慢性胃炎分类表中左侧的名称。
2)病理:要报道每块活检的组织学变化情况。萎缩性胃炎的病理诊断标准暂定为:同一部位(胃窦或胃体,胃角标本作胃窦计算)的2块或2块以上活检病理结果都有萎缩和(或)肠化时可诊断为萎缩性胃炎;如仅1块有萎缩和(或)肠化时,诊断为“慢性胃炎伴萎缩和(或)肠化”。
(3)慢性胃炎的胃镜诊断标准
[浅表性胃炎的表现]
1)黏液增多附着在黏膜上不易脱落,用水冲掉后,可见黏膜表面发红或糜烂剥脱,需要与咽下的黏液或十二指肠反流的黏液相鉴别。一般反流黏液含有气泡而且随蠕动而移动。
2)小斑片状或线状发红,有的地方充血,有的地方不充血,故呈斑状,发红的境界不很明显,色调鲜红。线性充血常见于皱襞隆起处。
3)红白相间或花斑,为散在均匀的小红点,红点与红点之间的黏膜略显苍白,有的像麻疹病儿的皮肤,一般黏膜比较平整。
4)水肿,黏液反光强,稍苍白,肿胀感。
5)糜烂者表层黏膜剥脱,常有白苔,又可分为3型:隆起型,如丘疹状,顶端有脐样凹陷;平坦型,不高出周围黏膜;凹陷型,比周围黏液低。糜烂的周围黏膜常有炎症表现。
[萎缩性胃炎的表现]
1)黏膜颜色改变:正常为橘红色,萎缩时呈灰白、灰黄、灰或灰绿色,同一部位的黏膜深浅不一致,红色强的地方也带灰白色,一般灰黄或灰白色的地方也有略隆起的小红点或红斑存在;萎缩黏膜的范围可以是弥漫的也可以是局部的,甚至呈小灶性,黏膜变薄而凹陷,境界常不明显。
2)血管透见:萎缩初期可见到黏膜内小血管;重者可见到黏膜下的大血管如树枝状,暗红色,有时犹如在黏膜表面上,易与皱襞相混;胃底贲门的血管正常时也可见到。观察血管时要掌握好胃内压力。
萎缩性胃炎也可合并浅表性胃炎:腺萎缩后腺窝可增生延长或有肠上皮化生而看到过形成的表现,黏膜层变厚,此时不能看到黏膜下血管,只见黏膜表面粗糙不平,颗粒或结节僵硬感,光泽也有变化。
9.鉴别诊断
(1)胃癌:慢性胃炎的症状如食欲不振、上腹不适、贫血等少数胃窦胃炎的X线征与胃癌的症状相似,需特别注意鉴别。绝大多数患者胃镜检查及活检有助于鉴别。
(2)消化性溃疡:两者均有慢性上腹痛,但消化性溃疡以上腹部规律性、周期性疼痛为主,而慢性胃疼痛很少有规律性并以消化不良为主。鉴别依靠X线钡餐透视及胃镜检查。
(3)慢性胆管疾病:如慢性胆囊炎、胆石症常有慢性右上腹腹胀、嗳气等消化不良的症状,易误诊为慢性胃炎。但该病胃肠检查无异常发现,胆囊造影及B超异常可最后确诊。
(4)其他:如肝炎、肝癌及胰腺疾病亦可因出现食欲不振、消化不良等症状而延误诊治,全面细微的查体及有关检查可防止误诊。