高血压性脑出血
出处:按学科分类—医药、卫生 科学技术文献出版社《神经外科疾病诊断标准》第210页(5374字)
一、概述
高血压性脑出血(hypertensive intracerebral hemorrhage,HIH)是脑血管病患者中死亡率和致残率最高的一种疾病,3/4以上存活者遗留有不同程度的残疾。1983年,我国对六大城市进行脑血管病流行病学调查,高血压性脑出血的发病率为80.7/10万人口。高血压脑出血常发生于45~65岁,男性发病略多于女性。
二、病因
高血压是自发性脑内出血的最常见原因。高血压患者约有1/3可发生脑内出血,而脑内出血患者93.1%有高血压病史。收缩压和舒张压升高会迅速增加脑出血的危险性。在高血压和脑血管病变的某础上,突然精神激动或体力活动增强,可使血压进一步增高,当增高的血压超过血管的承受能力时,即可引起血管破裂发生脑出血。
三、病理
高血压性脑出血80%在幕上,20%在幕下。大脑半球的出血以基底核和视丘最常见,其次为脑干和小脑。脑出血后血肿多沿内质纤维方向扩展,出血后早期神经组织所受的影响主要是以受压、分离及移位为主。壳核的血多系豆纹动脉的血所致,其中以外侧豆纹动脉出血为常见,出血后血肿多向外囊方向发展;内侧豆纹动脉出血后往往向内囊方向扩延。豆状核出血,血肿往往较大,使大脑半球体积增大,该侧大脑半球肿胀,脑回扁平,脑沟狭窄,病侧尚有扣带回疝入大脑镰下及海马钩回疝入小脑幕切迹。海马钩回疝造成脑干及同侧大脑后动脉和动眼神经受压,同时中脑及脑桥的正中旁小动脉由于移位而断裂,引起中脑及脑桥出血。有时血肿从大脑半球向下内侧发展破入视丘及中脑。血肿也可破坏尾状核而进入侧脑室,再流入蛛网膜下腔,称为继发性蛛网膜下腔出血。这种继发性蛛网膜下腔出血多聚集于小脑腹侧的中部和外侧孔附近以及基底部的蛛网膜下腔。若出血在小脑半球则该半球增大,往往压迫脑干,亦容易破入蛛网膜下腔。丘脑出血多因为大脑后动脉深支丘脑膝状体动脉及丘脑穿通动脉破裂出血,出血后血液可向内囊及脑室侵入。丘脑出血血液侵入脑室的发生率可高达40%~70%。出血最常见于脑桥,往往自中间向两侧扩大,或向上侵入中脑,亦常破入第四脑室。小脑出血多源于齿状核,主要是小脑上动脉出血,小脑后下动脉及小脑前动脉也可是出血来源;小脑半球出血后,可跨越中线累及对侧并侵入第四脑室,扩展到小脑脚者也不少见。通常,高血压性脑出血患者在发病后20~30min即可形成血肿,出血逐渐停止;出血后6~7h,血肿周围开始出现血清渗出及脑水肿,随着时间的延长,这种继发性改变不断加重,甚至发生恶性循环。因此,血肿造成的不可逆性脑实质损害多在出血后6h左右。
四、分期
显微镜观察,可将脑出血分为如下三期。
1.出血期 可见大片出血。红细胞多完整,出血灶边缘往往出现软化的脑组织,神经细胞消失或呈局部缺血改变,星形细胞亦有树突破坏现象。常有多形核白细胞浸润,毛细血管充血及管壁肿胀,有时管壁破坏而有点状出血。有一点应值得注意,患者CT检查所见的高密度区外存在一圈低密度区,与肿瘤周围低密度区不同,不是水肿而是软化坏死组织。因脑出血多为动脉破裂,短期内血肿大到相当的体积,对周围脑组织压力很高,故很易造成脑组织坏死软化。
2.吸收期 出血后24~36h即可出现胶质细胞增生,尤其是小胶质细胞及部分来自血管外膜的细胞形成格子细胞。除吞噬脂质外,少数格子细胞不只含铁血黄素,常聚集成片或于血肿周围。星形胶质细胞亦有增生及肥胖变性。
3.恢复期 血液及受损组织逐渐被清除后,缺损部分由胶质细胞、胶质纤维及胶原纤维代替,形成瘢痕。出血较小者可完全修复,若出血较大常遗留囊腔。这与软化结局相同,惟一特点是血红蛋白代谢产物长久残存于瘢痕组织中,使该组织呈现棕黄色。
五、分级
1.高血压性脑出血按神经症状严重程度对病情分级的标准见表3-7。
表3-7 高血压性脑出血按神经症状严重程度对病情分级的标准
(金谷等,1978年)

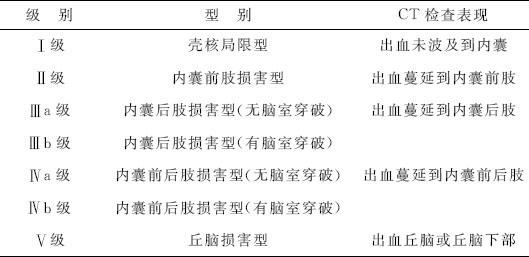
2.壳核出血的分类 壳核出血的CT分类标准见表3-8。
表3-8 壳核出血的CT检查分类标准(金谷等,1978年)
六、分类
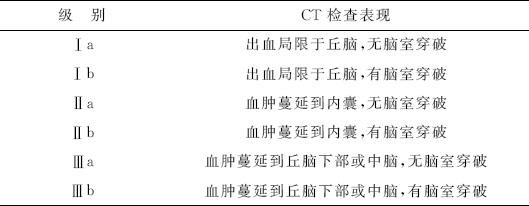
丘脑出血的CT分类标准见表3-9。
表3-9 丘脑出血的CT分类标准(金谷等,1978年)
七、分型
1.根据CT的TH部位分型 分为外侧核型出血、内侧核型出血、全丘脑型出血。内侧型易向第三脑室穿破,外侧型可顺内囊向前后扩展破入侧脑室。按出血的血管分为:
(1)后外侧出血:最常见,占TH的76%。主要由丘脑膝状体动脉及丘脑穿通动脉供血,以感觉障碍为主。
(2)旁正中区出血:发生率仅次于后外侧出血,多为旁正中动脉或丘脑穿通支出血所致。本型多破入脑室,故近半数患者有意识障碍。
(3)前外侧部出血:主要为丘脑结节动脉区出血,表现为高级神经功能障碍,如失语、记忆、定向障碍等。
(4)背部出血:该型最少见,多由脉络膜后动脉区出血所致。
2.根据血肿范围及预后分型 分为局限型、扩展型和破入脑室型。
(1)局限型:局限于丘脑内,此型预后较好。
(2)扩展型:血肿进展至内囊,此型预后不定。
(3)破入脑室型:血肿越过内囊侵入外囊、向脑室穿破、侵犯下视丘者,预后极差。
3.根据患者的意识水平分型 Mizukami等将TH分为五级。
Ⅰ级:清醒或嗜睡、局限型、有或无神经系统体征。
Ⅱ级:嗜睡,丘脑-内囊型,无颅内压增高。
Ⅲ级:昏睡,丘脑-内囊型伴颅内压增高。
Ⅳ级:轻至中度昏迷;丘脑内囊型伴早期脑疝。
Ⅴ级:昏迷伴脑室出血。
4.根据临床表现,CT所见和预后等分型。
(1)Ⅰ型(轻型或局限型):无意识障碍,可有轻微神经系统体征,以精神改变、记忆障碍和情绪改变为主或有丘脑综合征,肌张力低而感觉运动障碍少见。CT显示血肿小而局限,脑室及中线结构完整,预后佳。
(2)Ⅱ型(中间或混合型):全丘脑出血,除Ⅰ型特点之外,意识障碍可有、可无,有神经系统体征,大多有眼位异常。CT显示血肿偏大,可破入脑室,中线结构轻度移位,预后尚好。
(3)Ⅲ型(极型或扩展型):瘫痪重,共同偏视多见,颅内压增高和脑膜刺激征突出,脑干和下丘脑损害明显,血肿较大可破入丘脑以外结构,预后差。
八、临床表现
高血压性脑出血发病年龄多在50岁以上,男性略多于女性。通常是在白天,因为情绪激动、过度兴奋、剧烈活动、用力大而诱发。脑内出血者发病前常无预感,突然发病,往往在数分钟或数小时内达到高峰。临床表现视出血部位、出血量多少及机体反应而异。
1.壳核出血 依出血量及病情进展,患者可有意识障碍或无意识障碍,并伴有不同程度的“三偏”,即病变对侧中枢性面瘫及肢体瘫痪、感觉障碍和同向偏盲,双眼向病例偏斜、头转向病例。优势半球出血者还伴有语言障碍等。
2.背侧丘脑出血 发病后多数患者出现昏迷及偏瘫。背侧丘脑内侧或下部出血者可出现典型的眼征,即垂直凝视麻痹,多为上视障碍,双眼内收下视鼻尖;眼球偏斜视,出血侧眼球向下内侧偏斜;瞳孔缩小,可不等大,对光反应迟钝;眼球不能聚合以及凝视障碍等。出血向外扩展,可影响内囊出现“三偏”征。背侧丘脑出血侵入脑室者可使病情加重,出现高热、四肢强直性抽搐,并可增加脑内脏综合征的发生率。
3.皮质下出血(脑叶出血) 其发病率仅次于基底核出血,与丘脑出血相近。患者表现依原发出血部位不同而各异,多数学者认为脑叶出血好发于顶叶、颞叶与枕叶,即大脑后半部。脑叶出血的临床表现与基底核出血不同。脑叶出血后易破入邻近的蛛网膜下腔,因为距中线较远而不易破入脑室系统,故脑膜刺激征重而意识障碍轻,预后总起来说比较良好。其临床表现特征如下:
(1)意识障碍少见而相对较轻。
(2)偏瘫与同向凝视较少、程度较轻,这是因为脑叶出血不像基底核出血那样容易累及内囊的结果。
(3)脑膜刺激征多见。
(4)枕叶出血可有一过性黑矇与皮层盲。顶颞叶出血可有同向偏盲及轻偏瘫,优势半球者可有失语。额叶出血可有智力障碍、尿失禁,偏瘫较轻。
4.小脑出血典型病例 表现为突发眩晕、头痛、频繁呕吐,主要体征为躯干性共济失调、眼震及构音障碍。除非出血量过大,意识障碍多在发病后数小时或1~2日内出现,提示脑干受累,病情危重,查体可见双眼向出血对侧凝视、周围性面瘫、瞳孔缩小、去皮层状态等。延髓受累者,呼吸循环出现衰竭。
5.脑桥出血 患者起病急并迅速陷入深昏迷,多在短时间内死亡,脑干出血时几乎均有眼球活动障碍。由于患者昏迷,可进行眼-头反射检查,即将头被动地作水平性转动,正常时眼球偏向转动方向的对侧;后仰时,双眼球向下;低头时,双眼球向上。脑桥出血时,双眼向出血对侧凝视,瞳孔缩小,对光反应迟钝;患者还常伴有高热,一些病情较轻的患者有时还可查到脑神经与肢体的交叉性麻痹、伸肌姿势异常等。
6.脑室内出血 原发性脑室内出血者少见,常见者多为继发于丘脑出血或基底核出血。此类患者的临床表现与原发出血部位、血肿量以及脑室受累范围密切相关。原发出血部位越邻近脑室,出血向脑室扩延及侵入脑室的机会也就越多。因此,脑室内出血患者的病情多较严重,临床上除有原发病灶的症状、体征外,尚有脑干受累以及颅内压迅速增高的一系列表现,意识障碍多较重,生命体征变化明显,且常伴有高热、强直发作等。
九、诊断标准
高血压性脑出血的诊断要点是:
1.多见于50岁以上的高血压动脉硬化患者。
2.常在白天活动用力时突然发病。
3.病程进展迅速,很快出现意识障碍及偏瘫等完全性卒中的表现。
4.脑脊液为均匀血性。
5.得到CT或MRI扫描证实。
十、鉴别诊断
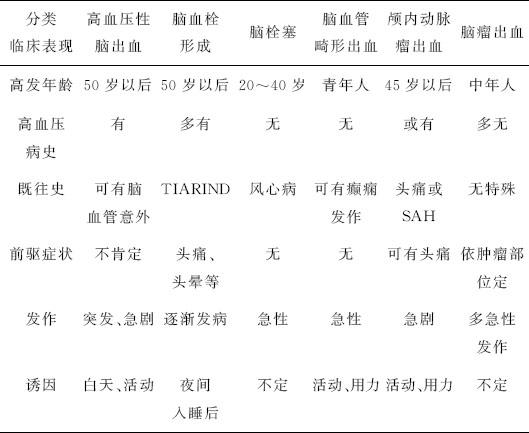
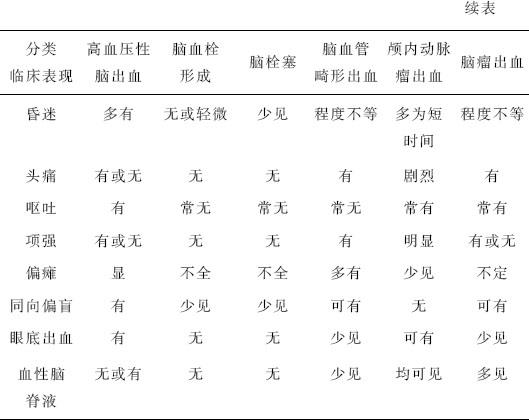
高血压性脑出血的鉴别诊断见表3-10。
表3-10 高血压性脑出血的鉴别诊断