慢性淋巴细胞白血病
出处:按学科分类—医药、卫生 上海科学技术文献出版社《新编内科临床诊疗手册》第601页(6911字)
【释义】:
慢性淋巴细胞白血病(chronic lymphocytic leukemia,CLL)是较常见的血液系统恶性肿瘤。其特点为外周血大量单克隆性的淋巴细胞积聚,并浸润累及骨髓、肝、脾及淋巴结等器官。CLL好发于老年,平均发病年龄60~70岁,罕见小于30岁的病例,男性易患。在欧美等西方国家,60~80岁人群发病率高达20/10万,而在亚洲如中国和日本,仅为欧美地区的1/10。近年来,有关CLL的实验与临床研究取得很多进展。
【诊断】:
1.临床表现
(1)症状及体征 CLL患者常见的临床症状为淋巴结和肝、脾肿大。约60%~80%的CLL病例可有不同程度的淋巴结肿大,最常累及颈部、锁骨上淋巴结以及腋窝和腹股沟淋巴结。CLL患者也多见不同程度的脾肿大(10%~75%不等),而肝脏累及虽较为常见,但临床体格检查中肝脏肿大仅见于10%~40%的病例。其他器官的浸润如:肺、胸膜、消化道黏膜浸润等非常少见。此外,CLL患者还可有淋巴瘤症状,如:低热、盗汗、乏力、食欲不振及进行性消瘦等。这些症状一定程度上与CLL的疾病病情进展,分期等有关。
(2)实验室检查 CLL患者实验室检查中最大特点是外周血白细胞计数明显增高,并以淋巴细胞为主。淋巴细胞绝对计数至少在(5~10)×109/L以上,多数在(40~150)×109/L之间,少数病例可高达500×109/L以上。外周血涂片中异常增多的淋巴细胞形态、大小与正常淋巴细胞相似,在疾病晚期,可见少量异常的大淋巴细胞,并有核仁。细胞数量与CLL的临床症状无明显关系。在确诊时,约10%~15%病例还可有血红蛋白降低(Hb<110g/L)和血小板减少。并且随着疾病的进展,有逐步增多的趋势。贫血多为正细胞正色素性,主要由于骨髓浸润、脾肿大及脾功能亢进引起;约20%的CLL病例Coombs'试验呈阳性,而溶血性贫血并不多见(8%~10%);血小板的减少也主要与骨髓大量浸润及脾肿大有关,少数有免疫性血小板减少。血红蛋白以及血小板数量的改变与CLL的病情进展,临床分期密切相关。骨髓检查中,一般病例淋巴细胞占30%~100%;骨髓活检提示不同程度的淋巴细胞浸润,有四种不同的组织学特点,并与疾病预后相关:结节型(15%);间质型(30%);结节与间质浸润混合型(30%);弥漫性浸润(35%)。一般在疾病早期,常见1~3型,疾病晚期多见第4型。此外,CLL患者可有不同程度的免疫学指标异常:如低丙种球蛋白血症20%~60%,包括IgG,IgA和/或IgM型;Coombs'试验阳性8%~35%等。
2.诊断及鉴别诊断
(1)诊断标准
1)外周血淋巴细胞绝对计数增高,≥(5~10)×109/L,维持4周以上;
2)淋巴细胞SmIg弱阳性,CD5阳性,单一κ或λ轻链型;
3)淋巴细胞形态基本正常,形态异常淋巴细胞,如幼淋细胞少于55%;
4)骨髓淋巴细胞浸润,大于30%。
(2)鉴别诊断
1)感染性疾病 许多感染性疾病如EB病毒感染可引起单核-异淋巴细胞增多,结核、弓形虫感染、巨细胞病毒感染均可伴有淋巴细胞数量增多。但一般感染性疾病患者有明显的相关症状,淋巴细胞绝对计数罕有>15×109/L,感染性疾病的淋巴细胞增多为多克隆性。
2)慢性淋巴细胞增生性疾病 慢性淋巴细胞增生性疾病如幼淋巴细胞性白血病(prolymphocytic leukemia,PLL),毛细胞性白血病(hairy cellleukemia,HCL),巨球蛋白血症(waldenstrom's macroglobulinemia)等较易与CLL混淆。但这些疾病在临床症状和肿瘤细胞(waldenstrom'smacroglobulinemia)等较易与CLL混淆。但这些疾病在临床症状和肿瘤细胞特性等方面有各自的特点,可供鉴别,见表6-10。
表6-10 慢性淋巴细胞增生性疾病鉴别表
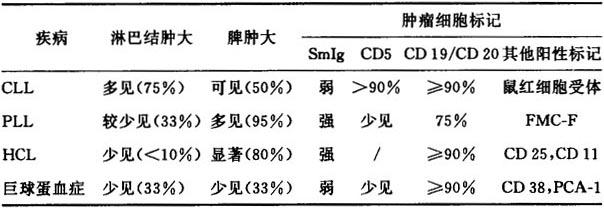
3)淋巴瘤 一般的淋巴瘤病例与CLL较易鉴别,特别是外周血淋巴细胞计数,淋巴瘤多为小于10×109/L。但在淋巴瘤末期即淋巴肉瘤性白血病(leukemic phase),外周血中可出现大量淋巴细胞,如滤泡性小裂细胞性淋巴瘤等。这些肿瘤细胞在免疫学标记等方面与CLL有一定差别,如CD10,FMC-F等,可以鉴别。而在小淋巴细胞性淋巴瘤(small lymphocyticlymphoma,SLL),其肿瘤细胞在组织学和免疫标记方面与CLL细胞极为相似,骨髓活检和淋巴结活检也无法提供准确的组织学上的鉴别。近来一些学者研究发现,SLL细胞黏附分子LFA-1表达高于CLL,但CLL与SLL晚期病例在临床上的鉴别仍有很大困难。
4)T-CLL T淋巴细胞型慢淋在CLL中所占比例<5%,是较少见的类型。其临床症状与体征与B-CLL相近,约60%病例有不同程度的淋巴结肿大,40%的病例有脾肿大,15%的患者可出现皮肤红斑。其细胞形态与正常的T淋巴细胞不易分辨,主要为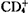 亚群;在骨髓中浸润,呈间质型分布。临床治疗疗效差(≤10%有效率)。有时与一些T淋巴细胞性淋巴瘤、Sezary综合征等相似,不易鉴别。
亚群;在骨髓中浸润,呈间质型分布。临床治疗疗效差(≤10%有效率)。有时与一些T淋巴细胞性淋巴瘤、Sezary综合征等相似,不易鉴别。
3.疾病分期 目前,国际上较多采用的是Rai和Binet分期,较为简单实用,并且与疾病的预后密切相关,见表6-11。
表6-11 CLL的Rai和Binet分期法
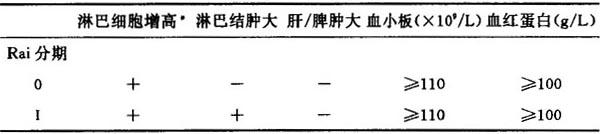

注 * 淋巴细胞计数>15×109/L,骨髓中≥30%;**/*** 淋巴结及肝脾肿大:颈、腋下及腹股沟组(单侧或双侧);肝脏;脾脏
【治疗】:
CLL多发生于老年,其临床表现,确诊时疾病状态以及预后因素都不尽相同。由于目前尚未有针对CLL的有效根治手段,因此,预防控制疾病进展,减少CLL相关并发症的产生,提高CLL患者生存质量成为治疗的主要目的。而选择适宜的治疗时机、治疗药物和方案成为临床治疗中的关键。
1.治疗时机的选择 临床研究表明,早期的CLL患者(Rai 0~Ⅱ期或BinetA或B期)平均生存期可达9~10年,其期待寿命与正常人群相近。即使采用药物治疗如:苯丁酸氮芥等也不能延长患者的生存期。因此目前多数学者主张以临床观察为主,即采取观察随访(wait and watch)的方针,当患者出现CLL疾病进展和以下情况时,才予以治疗:出现CLL疾病进展相关症状(明显的进行性消瘦、发热、乏力等);进行性骨髓功能受抑[贫血和(或)血小板减少进行性加重];低丙种球蛋白血症,导致反复感染或败血症出现;出现自身免疫性溶血性贫血;出现巨脾或脾肿大伴脾功能亢进;明显肿大淋巴结(≥7~10cm);淋巴细胞计数极度增高(≥150×109/L)或并发高黏滞度综合征;以及进展成晚期CLL(Rai Ⅲ,Ⅳ/BinnetC期)。
此外,对于具有不良预后因素的患者,如淋巴细胞倍增时间小于12个月,弥漫性骨髓浸润,p53基因异常或多种、复杂性细胞遗传学改变等也应及时给予早期治疗,以期控制疾病发展。
2.药物治疗及方案
(1)苯丁酸氮芥(chlorambucil,CLB) 苯丁酸氮芥是治疗CLL的最常用药物,也是首选治疗药物之一。CLB的一般用法有两种:小剂量连续用药,每日以0.1~0.2mg/kg,口服3~6周,随后根据患者外周血淋巴细胞计数调整剂量,维持治疗6~12个月;间断用药,每日以0.4~2.0mg/kg,口服连续4d,每4周重复1疗程。临床应用表明CLB对控制CLL患者淋巴细胞计数,缓解CLL相关症状有一定疗效,有效率为45%~80%,但罕有病例能取得完全缓解。而且长期随访资料也显示CLB治疗不能有效延长患者的长期生存。CLB治疗的不良反应主要为骨髓抑制,胃肠道反应如恶心、轻度呕吐、皮疹等。其他毒副反应如对肺、肝、肾等则较少见。近年来,新的药物和治疗方案研究取得较大进展,但CLB仍然是CLL首选的单药治疗方案。
(2)糖皮质激素 糖皮质激素对淋巴细胞系统的肿瘤有一定治疗作用,也常应用于CLL的治疗。对于伴Coombs'试验阳性的免疫性溶贫CLL或疾病进展期,可给予泼尼松(强的松)每日1~2mg/kg,口服3~4周;无效,则在1~2周内停药;有效者每周递减25%。研究表明联合应用CLB和泼尼松(强的松)可以提高CLL的治疗反应率,在部分患者可取得完全缓解,因而有些学者将CLB+泼尼松(强的松)作为治疗CLL的标准方案。但长期随访资料显示CLB+泼尼松(强的松)治疗与CLB单药治疗相比,并不能有效延长CLL的生存期,而且加用激素治疗还可能增加各种细菌、病毒感染的易感性。
(3)联合化疗 多药联合化疗方案也常用于CLL,尤其是进展期患者(伴明显临床症状的Rai Ⅱ期,Ⅲ/Ⅳ期或Binet C)。具体方案如下:COP:CTX300mg/m2/d×5+VCR2mg/d×1+Prednisone100mg/d×5;CAP:CTX300mg/m2/d×5+Adriamycin25mg/m2/d×1+Prednisone40mg/m2/d×5;CHOP:CTX300mg/m2/d×5+Adriamycin25mg/m2/d×1+VCR2mg/d×1+Prednisone40mg/m2/d×5;ACE:Ara-C2g/m2/d×2+顺铂3~5mg/m2/d×2+VP16100mg/m2/d×2。
一般每月一次共6疗程,对于治疗有效者再给予6疗程巩固治疗。上述治疗方案的有效率约50%~85%,CR率一般小于15%~25%。随机临床对照研究未发现有突出疗效的联合化疗方案,与CLB或CLB+泼尼松(强的松)相比较,也不能明显提高患者的长期生存。
3.新型抗CLL药物 近年来,新型药物尤其是嘌呤拟似物(adenosine analogues)治疗CLL取得突破,对于初治,复发/耐药CLL患者均有良好疗效,并可能取代CLB成为治疗CLL的首选药物。这类药物包括:Fludara-bine(FAMP),Cladribine(2-CdA)和Pendostatin。
(1)FAMP FAMP是研究较为深入的一类药物。在体内经转化后成为活性的F-ara-ATP。该物质对DNA合成、修复途中的多种酶有抑制效应,可阻断DNA的合成。对RNA、蛋白质的合成也有抑制,并诱导细胞的程序化死亡。FAMP在20世纪90年代试用于临床。Sorensen等总结了637例经治,复发/难治CLL中的疗效。具体方案如下:25mg/m2静脉注射×5d,每4周重复一次共4~6疗程。结果有效率31%(12%~73%),完全缓解4%(0%~25%)。其他各组的临床研究也证实了FAMP的有效性。
由于FAMP在复发/难治病例中的有效性,因此FAMP25~30mg/m2×5d,每4周一疗程共4~6疗程,这一方案也逐步应用于初治CLL的治疗。M.D.Anderson Cancer Center(MDACC)总结了CLL的治疗结果:初治CLL中,总有效率为75%(55%~90%),其中完全缓解为64%(45%~85%),部分缓解率为15%(5%~19%);经治CLL中有效率为48%(34%~82%),完全缓解32%(19%~65%),部分缓解16%(9%~21%),疗效明显优于同期CLB治疗效果。进一步的临床随机治疗研究表明FAMP治疗CLL,较CLB/CAP化疗方案更佳,在初治病例能有效延长生存期,在经治病例中也能提高完全缓解率。尤其是在初治病例中FAMP的疗效优势,使FAMP逐渐成为一线或首选的治疗方案,见表6-12。
表6-12 FAMP治疗CLL

近来,一些学者还进一步联合应用FAMP和Prednisone或其他化疗药物,以期进一步提高疗效,但结果并不令人满意,因而FAMP单药治疗仍为经典的方案。
FAMP治疗的不良反应主要是骨髓抑制和免疫抑制,尤其是FAMP治疗后患者淋巴细胞,特别是T淋巴细胞计数明显低下,易并发各种细菌、病毒和真菌感染,需加强感染防治和其他支持治疗,如大剂量静注丙球蛋白等。
(2)Cladribine(2-CdA) 2-CdA治疗CLL也取得令人满意的效果。具体方案如下:每日0.1mg/kg,静脉注射,共7d,每4周重复一次至完全缓解,或每日10mg/m2口服,共5d,每月一次。在初治病例中完全缓解率可高达20%~40%,部分缓解率40%;在经治或复发CLL中有效缓解22%~67%。虽然FAMP和2-CdA的细胞不良反应并不完全相同,但临床试用中仍提示两者可能存在部分交叉耐药。对FAMP或2-CdA无效病例仍可尝试另一药物,但一般有效在10%~30%左右,而且由于FAMP和2-CdA均有较强的骨髓和免疫抑制效应,所以患者多不易耐受。
(3)Pentostatin Pentostatin治疗CLL仍在进一步临床试验中,一般以4mg/m2静脉注射,每2周一次,在毛细胞性白血病中有较好的疗效。
4.其他治疗方案 在CLL中,有作者报道IFN-α治疗结果,一般疗效有限,且仅见于早期初治患者,罕有完全缓解。应用IFN-α作为常规化疗取得CR或PR后的巩固治疗,发现IFN可明显延长患者的缓解时间;也有作者在FAMP治疗后以IFN巩固,但并未获得类似结果。因此IFN-α在CLL治疗中的作用还有待进一步研究。
骨髓移植已成为急性白血病的标准治疗手段之一。而在CLL中,骨髓移植的应用相当有限。主要因素在于CLL患者多年龄较大,对移植治疗耐受较差。近来,对于一些年轻的CLL患者,尤其是小于50岁者,若FAMP治疗无效,则可尝试异体骨髓移植治疗。自体骨髓移植报道罕见。
5.疗效评估 CLL患者疗效评估标准如下:
(1)完全缓解(CR) 淋巴结、肝、脾肿大消失;外周血淋巴细胞绝对计数小于4×109/L;外周血红蛋白、血小板计数正常;骨髓淋巴细胞比例小于30%;骨髓活检中未见淋巴细胞浸润或呈非弥漫性浸润。
(2)部分缓解(PR) 外周血淋巴细胞绝对计数明显下降50%以上;淋巴结肿大、肝、脾肿大明显缩小50%以上;外周血红蛋白/血小板计数正常。
(3)无效 未能达到以上标准者。
6.预后 CLL患者的预后与疾病分期密切相关。此外还有一些较重要的影响因素如:骨髓浸润的组织学特点,外周血淋巴细胞绝对计数,淋巴细胞倍增时间和分子遗传学改变,详见表6-13。
表6-13 CLL主要预后指标
