肠易激综合征
出处:按学科分类—医药、卫生 科学技术文献出版社《消化内科疾病诊断标准》第225页(7073字)
肠易激综合征(IBS)是临床上最常见的一种胃肠道功能紊乱性疾患,近年已被公认为一类具有特殊病理生理基础的心身疾病,是一组包括腹痛、腹胀、以大便习惯改变为主要特征,并伴大便性状异常,持续存在或间歇发作,而又缺乏形态学和生物化学异常改变等可用器质性疾病解释的临床症状。
(一)流行病学
肠易激综合征在西方国家是最常见发生的消化性疾病,占家庭保健医师门诊量的12%和胃肠病门诊的20%~50%。研究证明,不仅在IBS方面花费的医疗资源相当巨大,而且还程度不同地影响患者的生命质量,也是缺勤的原因之一。患者年龄多以年轻人和中年人为主,在20~50岁,老年后初次发病者少见,但常伴有胃肠功能紊乱的其他表现;以女性多见,女∶男为(2~5)∶1,有家族聚集倾向。我国出现IBS症状者的比例与国外相仿。IBS还常与其他胃肠道功能紊乱性疾病如功能性消化不良等伴发。
(二)病因
IBS的病因尚不明确,普遍认为可能存在多种因素。目前受到广泛重视的有精神-心理和食物两大因素,至少可以说是症状的促发因素。
各种应激对胃肠道运动功能具有广泛的影响,功能性消化不良亦是一例,但以结肠的功能紊乱持续最久,在解除应激后很长时间里仍难以恢复。这不仅存在于IBS患者,也同样见于正常人。不过IBS患者的阈值更低,表现得更敏感、更突出、更持久。许多IBS患者有心理障碍或精神异常表现,如焦虑、抑郁等,症状的出现和加重之前常有遭遇各种应激事件的经历,如性滥用、虐待、睡眠剥夺等。因症状而求医者与有症状而不求医者相比,多有从小养成的赖医倾向和更多的心理障碍,并对应激反应更为敏感和强烈。对于精神紊乱的研究提示,脑-肠轴的紊乱是肌电动力异常的基础。故不少学者认为IBS是一种心身疾病。
食物因素不是IBS的病因,但部分患者确对某些食物不能耐受。但如果其症状完全是由于对某些食物成分(如乳糖)吸收不良所引起,则不应属于IBS。
(三)病理
胃肠道动力学异常是症状发生的主要病理学基础,并具有以下特征:广泛性,不仅局限于结肠,常可涉及全胃肠道(包括胆管系统高反应性,对各种生理性和非生理性刺激进食、肠腔扩张、肠内化学物质、某些胃肠激素等)的动力学反应过强,并呈反复发作过程。
此外,大量的研究提示IBS与肠道感染有关,急性感染是诱发IBS的危险因素之一,感染性疾病还会引起内脏高敏感性。部分患者在肠道感染后,出现运动感觉功能障碍,怀疑与神经免疫调节有关。也有研究提示内脏高敏感性的产生与患者的心理因素有关,并非肠道黏膜敏感性确实增加了。结肠对食物、药物(胆酸、新斯的明、神经激素如缩胆囊肽、乙酰胆碱类及促胃液素等)等刺激的敏感度增高、动力反应增强。应激事件、行为因素也可能对中枢神经的调控异常起一定作用。
造成上述动力和感觉等异常的病理生理变化的机制还不大清楚,可能有以下因素参与。
1.神经因素 自主神经系统功能失衡在IBS患者中相当普遍,可能既有传入神经通路的异常,也有传出通路的异常;有“肠脑”(brain of gut)之称的肠神经系统(ENS)是胃肠运动调节机制中的决定性环节;此外还涉及中枢神经系统、肠神经系统、自主神经系统的调节机理相互之间的整合作用的影响。
2.胃肠激素 广泛参与胃肠道运动和分泌功能的调节,且某些本身即为肠神经系统的递质,很可能也参与IBS的发病过程。
3.肌源性因素 是否存在电收缩偶联、受体及受体后机理异常,也还完全不清楚。
4.炎症介质和免疫因素 某些IBS患者结肠腔内PGE-2含量升高、黏膜中肥大细胞增多,而多种炎症介质和因子(如PGE-2IL等)本身可影响胃肠动力,又可影响肠神经系统功能;对于某些易感体质者,肠道感染可能成为日后肠道功能紊乱的启动因素。
5.少数患者对某些食物成分过敏。
(四)分类
大致可分为腹泻型、便秘型、腹泻便秘交替型和腹痛型。
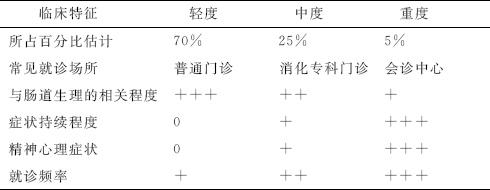
目前,IBS的各种诊断方法是以症状为基础的,并不评估疾病的严重性,故不能对IBS的治疗策略提供充分的帮助。为此Drossman等根据疾病的临床特征将IBS患者分为轻、中、重三类(表4-4)。
表4-4 IBS患者的临床特征分类
(五)分型
1.日本并木提出肠易激综合征的分型
(1)不稳定型:以伴有腹痛的痉挛性便秘开始,排出坚硬的兔粪样粪便,常转化为间歇性有时持续性的腹泻;除腹痛多在左下腹部之外,有时伴有排气症状或粪便中混有黏液(占55%)。
(2)持续性腹泻型:长期腹泻,但并无相应消瘦。无腹痛,即使有也是轻度腹痛。因常伴有胃结肠反射亢进,可见食后就想排便的症状。有的病例排软便或水样便,每日5~6次甚至更多(占44%)。
(3)分泌型:继便秘后,有剧烈腹泻的倾向,常反复排出黏液。此种类型多有精神因素参与(只占1%)。
2.日本河野友信提出的肠易激综合征的分型
为临床方便,根据排便情况与心理反应特点,可将病情按如下类型进行分类治疗。
(1)排便异常型
1)持续腹泻型:也称神经性腹泻,突然感觉到伴有腹痛的很强便意后腹泻,如果转为重症和难治时,常怕乘坐交通工具,害怕食物。
2)便秘型:是痉挛性便秘型,困难地排出兔粪状便乃至细便。排便后还感到有不快的残留感。
3)交替性排便异常型:这是腹泻期与痉挛性便秘期交替型,这种类型最多。
除以上3种基本排便异常型外,治疗上作为亚型,可分为:
强产气症状型:有伴有吞气症、气体综合征型、肠鸣强的病例,过度苦于臭气型等,苦于臭气型多具有后述精神医学上的问题。
多黏液型:伴随着剧烈腹痛排泄大量的黏液便。
便意频数型等。
(2)精神状态、心理反应:不仅对排便粪型,而且将精神状态,心理反应也进行分型,在临床上是方便的。可以按照神经官能症分类对IBS患者精神状态和对症状、发病状态的心理反应进行分类。
1)担心状态:这是神经官能症前期状态,是担心症状的阶段。
2)紧张型。
3)焦虑型。
4)情绪型。
5)恐怖型:这种类型包括害怕食物,害怕交通工具,害怕残留便等。
6)抑郁型:这是神经官能症抑郁状态,与后述的抑郁病、假面抑郁病不同。
7)强迫型:有种强迫性言行型,针对所采取的一些行为实际上也是强迫性的。
8)癔症型:包括有逃避疾病,愿得疾病的心理。
除以上,作为亚型,还有呈精神病样反应的类型,常可被作为界限性病例,表现为幻嗅症及被害妄想样症状。
(六)临床表现
IBS的症状并无特异性,所有症状皆可见于器质性胃肠疾病,只是相对有一些特点:起病通常缓慢,间歇性发作,有缓解期;症状虽有个体差异,对于某一具体患者则多为固定不变的发病规律和形式,但个体内也可有高度差异;发病年龄多见于20~50岁。
症状学特征:腹痛,为一项主要症状,大多伴有排便异常并于排便后缓解,部分患者易在进食后出现;可发生于任何部位,局限性或弥漫性,性质多样,程度各异,但不会进行性加重,很少于睡眠中发作。不少患者有排便习惯的改变,如腹泻、便秘或两者交替。腹泻,便量正常(<200g/d),禁食72小时后应消失,夜间不出现(这点极罕见于器质性疾病),患者通常仅在晨起时发生,约1/3患者可因进食诱发。以便秘为主者,亦可间或与短期腹泻交替,排便不尽感明显,粪便可带较多黏液;早期多为间断性,后期可为持续性,甚至长期依赖泻药。患者的腹胀在白天加重,夜间睡眠后减轻,腹围一般不增加。近半数患者有烧心、早饱、恶心、呕吐等上消化道症状,实际与消化不良有较大的重叠。非结肠源性症状和胃肠外症状出现率较高,如慢性盆腔痛、性功能障碍和风湿样症状等。IBS症状的出现或加重与精神因素或遭遇应激事件有关,部分患者尚有不同程度的心理精神异常表现,如抑郁、焦虑、紧张、多疑或敌意等。
体格检查通常无阳性发现,部分患者有多汗、脉速、血压高等自主神经失调表现,有时腹痛时可扪及有压痛、坚硬的乙状结肠或其他肠管。行乙状结肠镜检时,极易感到腹痛,对注气反应敏感,肠道极易痉挛而影响操作,这些现象对诊断有提示性。
(七)检查
1.实验室检查 粪便呈水样、糊状或硬块,可有黏液,其他无异常。
2.X线钡灌肠检查 常无异常发现或有结肠激惹征象。
3.纤维结肠镜检查 肠黏膜无明显异常,但进镜时可引起痉挛、疼痛或充气时引起疼痛。
4.结肠动力学检查 可显示结肠压力波形及肌电波异常。
(八)诊断
1.发病年龄多在20~50岁,女性多见。
2.患者多表现为腹泻(无痛性腹泻),以晨起明显,白天减轻,不发生在夜间,粪便呈糊状可伴黏液;也可表现为便秘,便量少,排便困难,每周1~2次,有时因肛门括约肌收缩大便呈细条状;或便秘、腹泻、正常便交替出现。患者可有腹痛、腹胀,沿肠管有不适感,在排气、排便或灌肠后缓解,即有腹痛-排便-缓解的规律。进餐、饮酒、粗纤维蔬菜等可诱发。还可有消化系统其他表现:恶心、纳差、嗳气等。多数患者还有精神神经症状:失眠、焦虑、抑郁、恐惧等。
3.查体 仅在腹部沿结肠部位可有压痛,但在持续压迫时可消失;乙状结肠可触及粪块或索条状痉挛肠管并有压痛;肛门指诊:括约肌张力增高并有痛感。
4.实验室检查 粪便呈水样、糊状或硬块,可有黏液,其他无异常。
5.X线钡灌肠检查 常无异常发现或有结肠激惹征象。
6.纤维结肠镜检查 肠黏膜无明显异常,但进镜时可引起痉挛、疼痛或充气时引起疼痛。
7.结肠动力学检查 可显示结肠压力波形及肌电波异常。
(九)诊断标准
1.IBS的诊断标准 在过去的12个月内,至少有12周时间(不必连续)出现腹部不适或疼痛症状,且这些症状具有以下三种特征中的两种:①症状可因排便而缓解;②症状的发生与排便次数改变有关;③症状的发生与大便性状改变有关。
支持IBS的症状为:①每周排便<3次;②每日排便>3次;③硬或干结的大便;④稀溏或水样便;⑤排便有紧逼感;⑥便急(需急着如厕):排便不尽感;排黏液便(仍有大便实质);腹部饱胀感。
其中以腹泻为主者,有②④或⑤项的一项或以上和没有①③或⑤;以便秘为主者,有①③或③⑤项的一项或以上和没有②④或⑤。
2.诊断程序推荐
(1)首先根据病史和临床特征作出初步诊断:诊断较明确者可试行诊断性治疗并进一步观察。不提倡一开始就作撒网式检查。
(2)对于诊断可疑和症状顽固、治疗无效者,应有选择性地作进一步检查。
1)血钙。
2)甲状腺功能检查。
3)乳糖氢呼气试验。
4)粪便培养和镜检。
5)72小时粪便脂肪定量。
6)上胃肠道内镜检查和抽取胃十二指肠液镜检。
7)培养以排除小肠细菌污染综合征和某些寄生虫(如贾第鞭毛虫)感染。
8)小肠造影。
9)胃肠通过时间测定。
10)肛门直肠压力测定。
11)钡灌肠,排粪造影。
12)胃十二指肠压力测定。
13)腹部B超和CT。
14)Se类胆酸牛磺酸试验(SeHCAT,用于观察有无胆汁酸吸收不良)。
15)抗肌内膜抗体。
16)肠腔放置气囊和直肠测压等运动功能检查。
(十)鉴别诊断
1.吸收不良综合征 有腹泻,但大便中常有脂肪及不消化的食物。
2.溃疡性结肠炎 有腹泻、黏液脓血便及发热等表现,经X线钡灌肠或结肠镜检查可以鉴别。
3.慢性菌痢 多有急性菌痢病史,抗菌药物治疗有效,便培养可分离出痢疾杆菌。
4.克罗恩病 常有腹痛、腹泻、腹部肿块及发热、贫血等表现,X线钡剂检查可以鉴别。
5.肠肿瘤 小肠的良性肿瘤可发生腹泻和间歇发作的部分性肠梗阻。结肠癌也可出现类似肠功能紊乱的症状,X线钡剂检查及结肠镜检查可明确诊断。
6.乳糖酶缺乏症 表现为严重的腹泻,大便可有大量泡沫及乳糖、乳酸。常因进食乳制品及牛奶而引起,食物中去掉牛奶及乳制品症状立即改善。乳糖耐量试验示乳糖酶缺乏。
7.促胃液素瘤 可出现严重的腹泻及顽固的溃疡病,一般治疗无效。血清促胃液素水平极高。
8.甲状腺疾病 甲状腺功能亢进可出现腹泻。甲状旁腺功能亢进可出现便秘。行甲状腺、甲状旁腺功能检查可以鉴别。