大动脉炎
出处:按学科分类—医药、卫生 北京出版社《中医心病诊断疗效标准与用药规范》第122页(6313字)
大动脉炎是主动脉及其分支的非特异性炎性疾病,病因不明,临床表现多样,又称主动脉弓综合征、Takayasu动脉炎等。该病多发于青年女性,属中医“无脉症”范畴。
1 诊断标准
1.1 病名诊断
1.1.1 临床表现:早期可有乏力、消瘦、低热、食欲不振、关节肌肉酸痛等症状,后期发生动脉狭窄时,才出现特征性间歇性跛行。
1.1.2 发病特点:多为女性,年龄≤40岁,病期、累及血管部位不同,临床表现亦不同。
1.1.3 检查项目:血沉增快是本病活动指标。X线检查可见心脏左室扩大。可出现心电图改变。动脉造影可见主动脉及其分支受累血管部位边缘不规则,伴狭窄或狭窄后扩张,主动脉瘤形成甚至闭塞。
参考检查指标有C反应蛋白、血清蛋白电泳、免疫球蛋白、血液流变学、血浆球蛋白、血常规、脑血流图、节段性肢体血压测定、核磁共振图像、同位素肾图、肾素活性测定。
1.2 分类诊断
1.2.1 分型
头臂动脉型或主动脉弓型:病变位于左锁骨下动脉,左颈动脉和无名动脉起始部,可致脑、眼及上肢缺血,表现为头晕、耳鸣、视物模糊。当颈动脉狭窄使局部脑血流降至正常的60%时可出现意识障碍、发作性晕厥等。检查发现颈动脉搏动减弱或消失,颈动脉走行可闻及响亮Ⅱ至Ⅲ级杂音,无名动脉或锁骨下动脉受累时血压测不到,锁骨上区可闻及Ⅲ至Ⅳ级杂音。
胸腹主动脉型:病变累及左锁骨下动脉以下的降主动脉或腹主动脉,导致受累动脉近侧高血压,远侧供血不足,表现为上半身高血压、头痛、头昏、心悸,下肢供血不足,如酸麻、乏力、发凉或伴间歇性跛行;少数可发生心绞痛或心肌梗死等心功能减退表现。检查:上肢脉搏宏大有力,血压可高达18.7~32/12~18.7kPa(140~240/90~140mmHg),胸骨左缘、背部肩胛区、剑突下、脐上等处可闻及Ⅱ~Ⅲ级血管收缩期杂音。大约有88%患者合并主动脉瓣关闭不全,上下肢收缩压差<2.76kPa(20mmHg),反应主动脉系统狭窄。单纯降主动脉性狭窄上肢血压高,下肢血压低或测不出。心电图可见左室肥厚或左室劳损或高电压。冠状动脉闭塞者发病多为年轻女性,临床表现较轻,无休克及心律失常,有明显心电图改变,多个瓣膜部位可闻及连续性及吹风样杂音。
肺动脉型:本病约50%合并有肺动脉受累。早期无明显表现,晚期可出现肺动脉高压,表现为心悸、气短。肺动脉瓣听诊区可闻及收缩期杂音,第二心音亢进。较重的一侧呼吸音减弱。心电图可见右室肥厚,少数可因后负荷增加掩盖右室肥厚的特征。肺功能检查,双侧肺血流受损,肺通气功能下降,弥散功能障碍少见。
肾动脉型:多累及双侧肾动脉.表现为顽固、持续性高血压。检查:腹部可闻及血管性杂音。
混合型:病变累及多个部位,表现为高血压及受累部位缺血。
1.2.2 分期
1.2.2.1 大动脉炎
一期(血管扩张期):视神经乳头发红,动静脉扩张,淤血静脉管腔不均,毛细血管新生,小出血,小血管瘤,虹膜玻璃体正常。
二期(吻合期):瞳孔散大,反应消失,虹膜萎缩,视网膜动静脉吻合形成,周边血管消失。
三期(并发症期):白内障,视网膜出血和剥离。
1.2.2.2 合并心脏病变分期
早期:心脏症状不典型,可见全身症状如消瘦、发热等,体检于动脉走行或心脏瓣膜可闻及杂音,胸部X线见左室轻度扩大。
中期:较典型之症状,心悸心慌气短,甚可见心绞痛发作,血压测不到或上下肢压差明显。
后期:出现心肌梗死或心力衰竭,胸X线见左室重度扩大。
1.2.3 分级(暂缺待补)
1.2.4 分度
轻度:心功能Ⅰ、Ⅱ级。
中度:心功能Ⅲ级。
重度:心功能Ⅳ级。
1.3 证类诊断
1.3.1 风寒湿痹阻证(ZBFH91)
主症:肢体沉重,发热,恶寒。
兼症:关节疼痛,纳差。
舌脉:舌质红,苔薄白,脉细弱或伏。
1.3.2 心肾阳虚证(ZZXS40)
主症:肢体逆冷,跛行,短气乏力。
兼症:畏寒喜暖,面色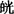 白。
白。
舌脉:舌质淡胖,苔薄白,脉细弱或伏。
1.3.3 阴虚发热证(ZZGS40)
主证:低热,眩晕耳鸣,腰膝酸软。
兼证:口干咽痛,心烦,失眠。
舌脉:舌质红,苔薄少,脉沉细或细数。
1.3.4 肝阳上亢证(ZZGA30)
主证:头晕头痛,烦躁易怒,肢体麻木。
兼证:心悸口渴,足下无根。
舌脉:舌质红,苔薄黄,脉弦。
1.3.5 气虚血瘀证(ZYVXM0)
主证:肢体麻木疼痛发凉,气短乏力。
兼证:面色不华,懒言。
舌脉:舌质淡,有瘀点瘀斑,脉细微或无脉。
1.3.6 气血两虚证(ZYVX30)
主证:肢体麻木,四肢酸痛,乏力短气。
兼证:头晕心悸,失眠多梦。
舌脉:质淡苔薄白,脉微细或沉伏。
2 疗效标准
2.1 综合疗效标准
显效:脉搏基本恢复正常,症状基本消失,主要理化检查指标基本正常。
有效:脉搏增强,症状明显好转,主要理化指标有所改善。
无效:和治疗前相比,症状、体征、理化检查均无明显改善。
加重:症状、体征、理化检查比治疗前反而明显。
2.2 证候计分评定
2.2.1 计量评分(综合评定)
4分:肢体麻木、心悸、短气、疼痛、头晕、身重、舌脉异常等证明显,经常持续出现,影响工作和生活者。
3分:上证明显,经常出现,不影响工作和生活者。
2分:上证时轻时重,间断出现,不影响工作和生活者。
1分:上证较轻,偶尔出现,不影响工作和生活者。
0分:上证候者。
2.2.2 疗效评定
显效:证候全部消失,积分为0或治疗前后证候积分差≥70%。
有效:治疗前后证候积分差≥50%而<70%。
无效:治疗前后证候积分差<50%。
加重:治疗后证候积分超过治疗前者。
3 分证论治
3.1 风寒湿痹阻证
治法:益气温阳,散寒通络。
主方:黄芪桂枝五物汤(《金匮要略》)。
药物:生黄芪30g 桂枝15g 白芍15g 生薏苡仁10g 当归15g 川芎10g 鸡血藤15g 羌活15g 防风10g 炒苍术10g 赤芍15g3.2 心肾阳虚证
治法:温阳散寒,活血通脉。
主方:回阳三建汤(《外科正宗》)。
药物:生黄芪30g 人参3g 附片10g 当归15g 枸杞子15g 川芎10g 茯苓15g 陈皮6g 山萸肉6g 木香10g 厚朴10g 紫草10g 炒苍术10g 红花10g 独活10g 甘草6g
3.3 阴虚发热证
治法:滋补肾阴,活血清热。
主方:知柏地黄汤(《景岳全书》)。
药物:知母10g 黄柏10g 生地黄30g 山萸肉12g 丹皮10g 茯苓15g 泽泻10g 秦艽10g 制鳖甲(先煎)30g 炒山药15g 桃仁10g 红花10g
3.4 气虚血瘀证
治法:补气活血通络。
主方:当归补血汤(《内外伤辨惑论》)。
药物:生黄芪30g 当归15g 桃仁10g 红花10g 党参15g 炒白术15g 苍术10g 路路通10g
3.5 肝阳上亢证
治法:平肝潜阳,清热熄风。
主方:天麻钩藤饮(《杂病正治新义》)。
药物:天麻15g 钩藤12g 炒栀子10g 黄芩12g 炒杜仲15g 桑寄生20g 朱茯神6g 夜交藤15g 川牛膝10g 生石决明30g
3.6 气血两虚证
治法:益气补血,养血通络。
主方:八珍汤(《证体类要》)。
药物:熟地20g 白芍30g 当归20g 川芎10g 人参3g 茯苓15g 炒白术15g 炙甘草6g
4 成药应用
4.1 风寒湿痹阻证
4.1.1 曙光牌寒湿痹颗粒:益气散寒,通络止痛。1次5g,每日3次,疗程4周。
4.2 心肾阳虚证
4.2.1 999牌参附注射液:温阳散寒,回阳救逆。1次20~30ml稀释后静滴,每日1次,疗程2周。
4.2.2 登峰牌宁心宝胶囊:温阳散寒,通络止痛。1次2粒,每日3次,疗程4周。
4.3 阴虚发热证
4.3.1 福人牌滋心阴口服液:滋养心阴,活血止痛。1次2支,每日3次,疗程4周。
4.3.2 华西牌生脉注射液:益气养阴,复脉。1次40~60ml稀释后静滴,每日1次,疗程2周。
4.3.3 玛奇卡牌正心泰胶囊:补气活血,通脉益肾。1次4粒,每日3次,疗程4周。
4.4 气虚血瘀证
4.4.1 鲁南牌心通口服液:补气活血,通络止痛。1次2支,每日3次,疗程4周。
4.4.2 华西牌乐脉颗粒:补气活血,通络止痛。1次1袋,每日3次,疗程4周。
4.4.3 999牌复方丹参注射液:活血化瘀,通络。1次20~30ml稀释后静滴,每日1次,疗程2周。
4.5 肝阳上亢证
4.5.1 蒲公英牌安脑丸:平肝潜阳,清心化痰。1次2丸,每日2次,疗程4周。
4.6 气血两虚证
4.6.1 地奥牌黄芪注射液:补气升阳。1次2ml肌注,每日2次。1次10~20ml稀释后静滴,每日1次,疗程2周。
4.6.2 强健牌绞股蓝总甙片:补气益心。1次3片,每日3次,疗程4周。