睡眠异常的诊断与治疗
出处:按学科分类—医药、卫生 辽宁科学技术出版社《神经内科门诊手册》第443页(10672字)
一、正常人的睡眠
正常人的睡眠包括两部分:非快速眼动睡眠(慢波睡眠)和快速眼动睡眠。根据脑电图的特点,非快速眼动睡眠可分为Ⅰ、Ⅱ、Ⅲ、Ⅳ四个期。正常睡眠时,先进入非快速眼动睡眠Ⅰ~Ⅳ期,然后回到Ⅱ期,再进入快速眼动睡眠,形成一个周期。非快速眼动睡眠约60~70min,快速眼动睡眠15~20min,这两种睡眠涵盖不同的健康机能,有规律地交错进行着,每晚共4~6个周期,称为睡眠循环。
睡眠障碍是指睡眠的数量、质量或时间发生紊乱。睡眠障碍是很常见的临床症状,通常分为四类:睡眠的发动和维持困难(失眠)、白天嗜睡(过度睡眠)、睡眠中的异常活动和行为、24h睡眠觉醒周期紊乱(睡眠节律紊乱)。
二、睡眠障碍性疾病
睡眠障碍性疾病的国际分类见表33-1。
表33-1 睡眠疾病的国际分类


NOS:无其他特殊。
三、病因
(一)失眠的病因
1.躯体原因 如关节痛、肌痛、心源性或肺源性气急、心悸、咳嗽、瘙痒、尿频等。睡眠呼吸暂停综合征、睡眠觉醒周期紊乱也可导致失眠。
2.环境原因 睡眠时间和空间的变化会引起失眠,如时差、夜班、乘坐车船、卧室中亮光、噪音、温度过低或过高等。
3.精神原因 焦虑和抑郁常伴发失眠,焦虑以入睡困难为主,抑郁以时常觉醒和晨醒过早为主。患有脑部变性病的老年人也常有失眠。各种精神病,如精神分裂、反应性精神病等,可引起失眠。
4.药物原因 许多药物可导致失眠,如苯丙胺、咖啡碱、麻黄素、氨茶碱、异丙肾上腺素、酒精等。长期服用安眠药一旦戒断,会出现睡眠浅、噩梦多等戒断症状。
5.过度睡眠 可见于多种脑部疾病和代谢、中毒、内分泌疾病,如脑瘤、脑积水、脑膜脑炎、脑卒中、颅脑损伤、甲状腺或垂体功能减退、糖尿病、尿毒症、镇静剂过量等。
(二)睡眠中的异常活动和行为
1.睡眠周期性腿部动作 最常见的病因是肾功能衰竭,在血液透析的病人中,睡眠周期性腿部动作相当普遍。应用三环类抗抑郁药、停用苯二氮 类药物时,也可促发睡眠周期性腿部动作。
类药物时,也可促发睡眠周期性腿部动作。
2.夜间撞头 病因不明。
3.不安腿综合征 病因不明,但发现许多潜在病因可能与不安腿综合征有关,包括:铁、叶酸和维生素B12缺乏,怀孕,多发性周围神经病,帕金森病,慢性阻塞型肺病,甲状腺功能低下,应用抗精神病药物和三环类抗抑郁药物、锂剂,停用某些镇静药物和扩血管药物。
4.睡眠惊动 疲劳、情绪异常和应用咖啡因后可导致发作,也可见于正常人群。
5.快速眼动睡眠期行为异常 服用某些药物,如三环类抗抑郁药和单胺氧化酶抑制剂,酒精戒断期,可出现短暂的快速眼动睡眠期行为异常,神经系统变性病,如痴呆、帕金森病、脑桥-小脑-橄榄体变性、Shy-Drager综合征以及中枢神经系统的血管性和肿瘤性疾病,可出现慢性的快速眼动睡眠期行为异常。
四、临床表现
1.失眠 是最常见的睡眠障碍,指睡眠的质和量都不满意的状态和主观体验。失眠并非一个疾病实体,而是作为一种临床症状,通常指入睡困难或维持睡眠困难。具体可表现为就寝后30min以上不能入睡,夜间醒转2次或2次以上,睡眠表浅,晨醒过早,多梦,尤其是噩梦频繁,睡醒后不能恢复精神。入睡困难常伴有焦虑、恐惧或抑郁等情绪障碍;早醒往往是抑郁症的表现。长期失眠可产生一系列机体受损的症状,如注意力、判断力、记忆力和日常工作能力的下降等。
2.发作性睡病 是一种原因不明的睡眠障碍,表现为长期的警醒程度减退以及发作性的不可抗拒的睡眠、猝倒症、睡眠麻痹和入睡幻觉四联症。起病年龄多为儿童和青少年期,以10~20岁居多。病人在清醒时常处于警醒程度低落的状态,在单调的环境下如阅读、上课等时易诱发睡眠,严重者不分场合,如进食、发言、工作时,均可进入不可抗拒的睡眠状态。每次历时数秒至数小时,多为十余分钟,一日可发作数次。睡眠程度不深,容易被唤醒。
(1)猝倒症表现为病人在情绪波动尤其是大笑时,突然发生短暂的失肌张力而跌到,轻微者仅限于个别肌群,如出现屈膝、垂头、握拳不紧、面肌松弛、眼睑下垂和复视等,持续1~2min,情绪平稳或被他人触及后症状可消失,发作时意识清楚。
(2)睡眠麻痹也叫睡瘫症,见于20%~30%的发作性睡病病人,表现为入睡时突然发生松弛性瘫痪,意识清楚,但不能动弹和讲话,常伴有焦躁和幻觉,持续数分钟,偶至数小时。他人触及或与病人讲话可使症状终止。
(3)入睡幻觉发生于嗜睡和睡眠之间,见于30%的发作性睡病病人,幻觉内容清晰,多为日常经历,多与睡眠麻痹并存。
3.Kleine-Levin综合征 又称发作性睡眠-强食症,是一种少见的发作性疾病。多在10~20岁起病,男性较多,常伴有肥胖,但内分泌系统检查并无异常。发作时表现为持续数日至数周的嗜睡,无法控制。醒后常有善饥多食,食量可为正常人的数倍至数十倍,但还是容易感到饥饿。还可出现精神症状,躁动不安,定向障碍,有冲动行为。睡眠周期和脑电图并无异常,病人发作间期无异常,成年后可自愈。
4.睡眠呼吸暂停综合征 是指每晚睡眠中每次呼吸暂停发作超过10s以上,发作次数达30次以上。根据临床表现可分为:
(1)阻塞型睡眠呼吸暂停(Pickwick型综合征) 指鼻和口腔无气流,但胸腹式呼吸仍然存在。多见于40岁以上男性以及肥胖并伴有肺功能不全者。病人入睡后鼾声大作,可有睡眠幻觉,入睡后肢体抽搐、痉挛和窒息后憋醒。白天有嗜睡、疲劳、头痛、恶心,还可有记忆力减退、智能减退、性格变化。严重的可发展为肺心病、心律失常,甚至停搏,导致猝死。此型还多见于下颌畸形、慢性鼻炎、鼻中隔弯曲致鼻腔畸形、扁桃体肥大或肿瘤、甲状腺肿、慢性阻塞性肺病的病人。
(2)中枢型睡眠呼吸暂停 指鼻和口腔气流与胸腹式呼吸同时暂停,睡眠时潮气量低于正常人,病人可因憋气每夜醒几次,失眠较白天嗜睡更为常见。此型见于脑干功能抑制,如延髓病变等。
(3)混合型睡眠呼吸暂停 表现为一次呼吸暂停过程中,开始出现中枢型睡眠呼吸暂停,继之同时出现阻塞型睡眠呼吸暂停。
5.睡眠中的异常活动和行为 指与睡眠相关的发作性肢体动作或行为障碍。
(1)睡眠周期性腿部动作 指睡眠中周期性反复发生的刻板动作,常发生于双腿,动作幅度多变,幅度较大,包括踝关节背屈伴大脚趾的伸展,有时还有膝关节和髋关节的屈曲动作,也可有上肢类似动作。一般10~90s发作一次,病人事后不能回忆。约10%的正常人有睡眠周期性腿部动作,在65岁的老年人有40%以上的发生率。本病病人的主诉主要有失眠、白天嗜睡和影响同床者的睡眠,前两者为主要症状。
(2)夜间撞头 多起病于6个月至2岁的儿童,一般在青春期前可消失。表现为夜间发作性颈部有力的屈曲和伸张的动作,有时伴有头向两侧有节律性地摇晃或整个身体晃动,持续数分钟,反复多次发作,可持续3~4h。通常在刚入睡和浅睡时发生,而不出现在非快速眼动睡眠期的Ⅲ或Ⅳ期。
(3)不安腿综合征 可发生于任何年龄,高峰期在中老年,男女均可发病。表现为双腿明显的不适感,如虫爬感、瘙痒感或痉挛无力感,常无疼痛。上述感觉主要发生在小腿后部肌肉内,偶尔蔓延至大腿甚至手臂。症状多在夜间出现,尤其是在上床休息后最为明显,故经常影响睡眠;也可发生于双腿长时间不动的情况下。病人常因不适感难以忍受而被迫活动双腿,按摩腿部和活动后症状可减轻。体格检查大多正常。
(4)睡中磨牙 多见于儿童期和青春期,常有家族史。表现为睡眠中咬肌有节律地收缩,常伴有身体转动和心动过速。
(5)夜惊 主要发生于儿童,男性多于女性。症状常在入睡后不久发生,出现在非快速眼动睡眠期的Ⅲ和Ⅳ期。表现为突然从睡眠中坐起,发作性骚动、喊叫,意识矇眬,极度恐慌,伴有明显的植物神经症状,如心动过速、呼吸急促、流汗和瞳孔散大。当病人活动受到限制时,可出现暴力性抵抗行为。每次发作约持续1~2min,多数病人夜惊后又可接着入睡。次日对发作一般无所记忆或仅能回忆起一些模糊的恐惧感。
(6)梦游 主要发生于4~6岁的儿童,多数在青春期之前可恢复正常。梦游出现在非快速眼动睡眠期的Ⅲ和Ⅵ期,常表现为坐在床上和反复做一些无目的的动作,如下地行走通常睁眼,并依靠视力前行,可避开熟悉的障碍物,看不熟悉的物体有可能醒来。病人对谈话多无反应,有时自己反复嘟囔一些奇怪的话语。较少发生攻击行为和自伤。每次发作持续数分钟,事后多不能回忆或仅有一些模糊的记忆碎片。
(7)睡眠惊动 多发生于刚入睡时,表现为突然发生的短暂性肌阵挛样动作,常伴有坠落感、失去平衡感或漂浮感。
6.快速眼动睡眠期行为异常 主要发生于中老年,可出现在第一个快速眼动睡眠期,但当凌晨时分出现更多的快速眼动睡眠期时更易出现症状,表现为伴随着生动鲜明的梦境而出现的以剧烈危险动作为特点的行为发生,症状多种多样,如伴有喊叫的发怒语言、击床、踢腿、跳下床、行走等。发作多持续数分钟,发作频率不等,有时每周1次,有时每晚2次或数次。
五、诊断思维程序
睡眠障碍的诊断步骤:
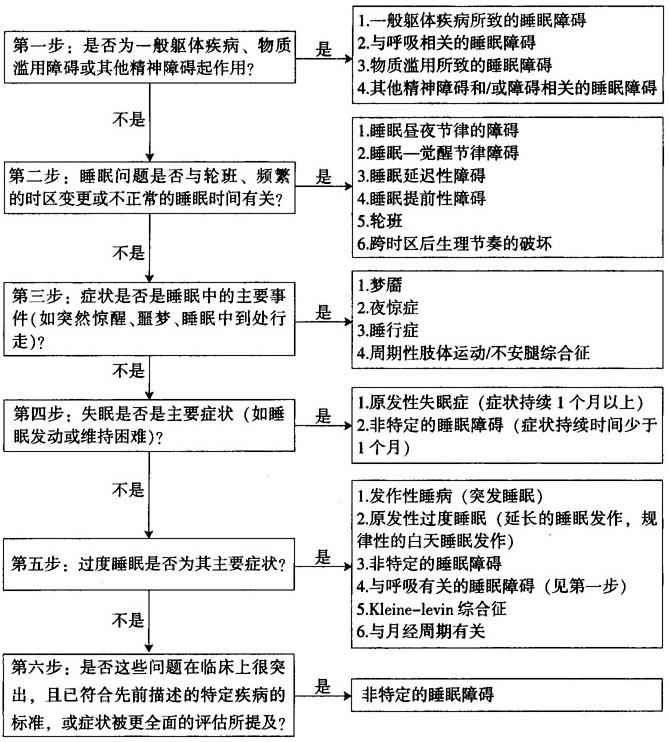
六、诊断和鉴别诊断
(一)失眠
通过失眠的临床表现做出诊断并不困难,而进一步明确失眠症的归类诊断对采取适当的治疗措施是重要的。失眠可分为原发性和继发性,前者是与心理因素或躯体疾病没有明显关系的长期失眠,后者是指由于心理或躯体疾病因素引起的失眠。
按失眠症状持续的时间可将失眠分为短暂性、短期性和长期性三种。
1.短暂性失眠 是由于突发情景性紧张如住院治疗或手术、乘坐飞机等引起,症状常持续数天。
2.短期性失眠 与外界环境引起的紧张状态有关,如情绪波动、压力、轮班、时差变化等,吸烟和饮酒的戒断以及服用某些兴奋剂也可引起短期失眠,可持续3周。
3.长期性失眠 症状持续3周以上,多数病人是由于潜在的精神障碍,如抑郁症、长期饮酒或药物依赖、慢性躯体疾病所引起。
失眠的客观诊断标准要根据多导睡眠图:睡眠潜伏期延长(>30min),实际睡眠时间减少(<6.5h),觉醒时间增多(每夜>30min)。
由于失眠可由多种因素引起,应对此类病人进行2周的观察和记录,包括就寝和起床时间,睡眠持续时间和质量,夜间觉醒情况,是否服用药物、饮酒和咖啡。同时应进行详细的内科系统体检,做多导睡眠图监测,以明确失眠的原因、类型、程度。
(二)发作性睡病
根据临床发作性不可抗拒的睡眠、猝倒症、睡眠瘫痪和睡眠幻觉四联症即可做出诊断。
(三)睡眠呼吸暂停综合征
根据病史或入睡后观察15min即可推测诊断。部分阻塞型睡眠呼吸暂停病人,觉醒时测定流量-容积曲线,在吸气支可出现锯齿改变,对诊断有一定价值。有些病人CT扫描可见到鼻至会厌的普遍狭窄。要确诊和明确病情程度,需对病人做整夜多导睡眠仪监测,包括记录脑电图、眼动图、肌电图、鼻热敏电阻测定鼻腔气流、电阻式胸腹带或阻抗法记录胸腹式呼吸活动和血氧饱和度测定。
(四)睡眠中的异常活动和行为
根据临床发作特点一般可以诊断,但应与夜间发生的癫痫发作相鉴别。睡眠周期性腿部动作、睡眠惊动发作时的脑电图、心电图及呼吸功能均正常。不安腿综合征的诊断主要依靠病史,但还应进行血肌酐、尿素氮、血糖、维生素B12、叶酸、铁蛋白和全血细胞的检查,以明确可能存在的病因。如怀疑有周围神经病,应进行肌电图和神经传导速度的检查。夜惊时脑电图可突然呈现觉醒状态。快速眼动睡眠期行为异常应与某些精神病和夜间发生的癫痫鉴别。有些夜间发作的癫痫可表现为说话、强烈的动作等,与快速眼动睡眠期行为异常相似,有时很难鉴别;清醒脑电图很少有鉴别诊断的价值,应用抗癫痫药物后好转也并不能就此诊断为癫痫,因为抗癫痫药物对许多与睡眠相关的疾病也有效。因此,进行睡眠多导仪监测就具有很大的诊断价值,快速眼动睡眠期行为异常的病人,发作时的睡眠多导仪监测显示有肌张力增高,且无癫痫样放电活动。
七、治疗
(一)失眠
失眠的治疗原则是:
(1)首先要消除导致失眠的各种原因,检查有无原发病,如有应首先处理原发病;
(2)注意睡眠卫生是非常重要的治疗方法;
(3)有选择地采用心理治疗及合理使用安眠药物,以改善病人生活质量,阻止短暂性失眠进展为慢性失眠。
失眠的治疗方法主要包括非药物治疗和药物治疗两大类。
1.失眠的非药物治疗 适用于各种类型的失眠,包括各种行为心理干预疗法。在日常生活中一过性失眠比较常见,无需任何治疗,往往进行机体自然调节便可恢复正常睡眠。对一般的失眠,可采用认知疗法,由经过特殊培训的医生,通过解释和指导,帮助病人了解有关睡眠的基本知识,纠正对失眠的不正确看法,减轻不必要的预期性焦虑反应,配合治疗。同时应进行睡眠卫生教育:包括节假日在内,每日准时起床;避免服用对中枢神经系统有兴奋作用的食物和药物,如咖啡、浓茶、烟酒等;日间进行适度的体育锻炼;晚餐不宜进食过饱;睡前洗温水澡,饮用适量温牛奶,做放松活动,如按摩、推拿、静坐等;保证卧室环境舒适,避免强光、噪音和过冷、过热等。还可采用松弛疗法和刺激控制疗法。松弛疗法是通过身心松弛,首先是全身肌肉的松弛,促使机体自主神经系统的活动向有利于睡眠的方向转化,使个体的警觉性降低,从而加快入睡时间,减轻焦虑程度,诱导睡眠。刺激控制疗法主要用于那些与睡眠环境密切相关或已与某些环境建立了条件联系的失眠,其目的是控制与睡眠相关的各种刺激。具体方法是:只在有睡意时上床;若在20min后还未能入睡,应立刻起床,离开卧室,有睡意时再回到床上;不在床上进行非睡眠活动,如看电视、听广播、工作、作家务、阅读等;白天尽可能不在床上午休或睡觉;用闹钟每天清晨定时起床,以此稳定睡眠-觉醒节律,提高睡眠效率。其他还有:生物反馈疗法可减少觉醒、光疗对治疗睡眠-觉醒节律障碍(如时差反应等)有较好的疗效。
2.失眠的药物治疗 应根据失眠的病情和病程来选择。安眠药是治疗短暂性失眠和慢性原发性失眠的首选药物,对于能够找到原因的继发性失眠,安眠药可作为辅助疗法。药物治疗必须与心理行为干预疗法并行。
失眠的药物治疗应注意以下原则:
(1)从最小剂量开始,以最小药量达到满意的睡眠,避免逐渐增量;
(2)短期使用,常规用药不超过3~4周;
(3)间断给药,每周2~4次,并鼓励病人尽量不用药物催眠;
(4)一旦取得疗效,应终止治疗,但应逐渐停药,每天减少原量的25%,以防止失眠复发和突然停药可能产生的戒断反应;
(5)应注意药物剂量的个体化和避免药物的相互作用,尤其是老年人、合并其他疾病者、饮酒者和服用其他药物者,尤其是服用组胺药物的人更应注意服药的安全性;
(6)对抑郁症病人有自杀倾向者、呼吸困难者、酒精中毒者、药物依赖或滥用毒品者,用药需非常小心;
(7)当病人需要长期治疗时,应对其进行定期随访,以确定药物的疗效、毒副作用和是否产生依赖;
(8)药物治疗应与非药物疗法相结合。
安眠药的选择应根据失眠的类型和药物的1/2T来决定:以入睡困难的病人应选择短效安眠药;夜间睡眠表浅、易醒者可选用中效药物;夜间睡眠易醒和早醒者应使用长效药物治疗;伴有焦虑和抑郁的失眠者应使用抗焦虑或抗抑郁药物;精神异常所致的失眠者应使用抗精神病药物。
理想的安眠药应具备以下特点:迅速诱导睡眠,不引起睡眠结构的紊乱,白天无残留作用,无呼吸抑制作用,不引起药物依赖,与其他药物和酒精无相互作用。用于治疗失眠的安眠药大抵有以下几类:
(1)巴比妥类 曾是20世纪初期主要的安眠药,但由于其治疗范围较小,有明显的潜在成瘾性,存在呼吸抑制作用和过量致死作用,此类药已基本被新的安眠药所代替。
(2)苯二氮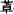 类 目前是使用最广泛的安眠药。此类药物可缩短入睡时间,减少觉醒时间和次数,增加总睡眠时间(主要是非快速眼动睡眠期的Ⅱ期),具有使用安全、起效快、耐受性好等特点。此类药物的主要缺点是精神运动损害、记忆障碍、滥用或长期使用可产生药物成瘾和停药后反跳性失眠(常见于短效类)、呼吸抑制和宿醉作用(常见于长效类)。按照药物的1/2T长短可分为:①短效类(1/2T<12h):如咪唑安定(多美康)、三唑仑、去甲羟安定、溴替唑仑等,主要用于入睡困难;②中效类(1/2T在10~20h):如舒乐安定、阿普唑仑(佳静安定)、氯氮
类 目前是使用最广泛的安眠药。此类药物可缩短入睡时间,减少觉醒时间和次数,增加总睡眠时间(主要是非快速眼动睡眠期的Ⅱ期),具有使用安全、起效快、耐受性好等特点。此类药物的主要缺点是精神运动损害、记忆障碍、滥用或长期使用可产生药物成瘾和停药后反跳性失眠(常见于短效类)、呼吸抑制和宿醉作用(常见于长效类)。按照药物的1/2T长短可分为:①短效类(1/2T<12h):如咪唑安定(多美康)、三唑仑、去甲羟安定、溴替唑仑等,主要用于入睡困难;②中效类(1/2T在10~20h):如舒乐安定、阿普唑仑(佳静安定)、氯氮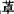 (利眠宁)、羟基安定、氯羟安定等,主要用于入睡困难和睡眠维持障碍;③长效类(1/2T在20~50h):如安定、硝基安定、氯硝安定、氟基安定、氟硝安定等,主要用于早醒和惊醒后难再入睡。
(利眠宁)、羟基安定、氯羟安定等,主要用于入睡困难和睡眠维持障碍;③长效类(1/2T在20~50h):如安定、硝基安定、氯硝安定、氟基安定、氟硝安定等,主要用于早醒和惊醒后难再入睡。
(3)新型非苯二氮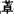 类 20世纪80年代开始应用,在结构上与苯二氮
类 20世纪80年代开始应用,在结构上与苯二氮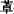 类无关,是新的选择性苯二氮
类无关,是新的选择性苯二氮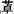 类受体激动剂,近年来,在临床上越来越受到重视,包括:①佐匹克隆(三辰片、忆梦返),是吡咯环酮类安眠药,起效快,服药后90min血中浓度达最高峰,1/2T约5min,具有镇静催眠、抗焦虑、肌肉松弛、抗惊厥等作用。此药可缩短入睡潜伏期,减少夜间觉醒次数和时间,增加总睡眠时间。与苯二氮草类安眠药相比极少产生宿醉现象,不影响次日的精神活动和动作灵敏度,罕见反跳性失眠,非药物滥用者的依赖性较少;②唑吡坦(思诺思),是一种咪唑吡啶类的衍生物,服药后15~30min起效,作用时间短,1/2T约2.6h,具有较强的镇静催眠作用,而在安眠剂量时相对没有肌肉松弛和抗惊厥作用。此药可延长非快速眼动睡眠期的Ⅱ期,加深Ⅲ期和Ⅳ期,对快速眼动睡眠期作用轻微,可明显缩短入睡时间,减少觉醒次数,增加总睡眠时间,改善睡眠质量。长期服用不易产生耐受性及白天残留作用,不影响正常睡眠结构,对精神运动和认知功能无损害,是治疗慢性失眠安全、有效的药物;③扎来普隆,属于吡啶嘧啶类,吸收快速,达到最大浓度时间和1/2T均约1h,每天服用后无蓄积。此药明显减少睡眠潜伏期,不影响快速眼动睡眠期时间,能快速诱导睡眠,日间残留作用少,成瘾性和停药后的反跳性失眠及撤药反应少,不良反应小。主要用于入睡困难,对慢性和短暂性失眠都有效。一项研究表明,与唑吡坦相比,扎来普隆对行为损害的影响更小,甚至夜晚很晚服用也是如此。
类受体激动剂,近年来,在临床上越来越受到重视,包括:①佐匹克隆(三辰片、忆梦返),是吡咯环酮类安眠药,起效快,服药后90min血中浓度达最高峰,1/2T约5min,具有镇静催眠、抗焦虑、肌肉松弛、抗惊厥等作用。此药可缩短入睡潜伏期,减少夜间觉醒次数和时间,增加总睡眠时间。与苯二氮草类安眠药相比极少产生宿醉现象,不影响次日的精神活动和动作灵敏度,罕见反跳性失眠,非药物滥用者的依赖性较少;②唑吡坦(思诺思),是一种咪唑吡啶类的衍生物,服药后15~30min起效,作用时间短,1/2T约2.6h,具有较强的镇静催眠作用,而在安眠剂量时相对没有肌肉松弛和抗惊厥作用。此药可延长非快速眼动睡眠期的Ⅱ期,加深Ⅲ期和Ⅳ期,对快速眼动睡眠期作用轻微,可明显缩短入睡时间,减少觉醒次数,增加总睡眠时间,改善睡眠质量。长期服用不易产生耐受性及白天残留作用,不影响正常睡眠结构,对精神运动和认知功能无损害,是治疗慢性失眠安全、有效的药物;③扎来普隆,属于吡啶嘧啶类,吸收快速,达到最大浓度时间和1/2T均约1h,每天服用后无蓄积。此药明显减少睡眠潜伏期,不影响快速眼动睡眠期时间,能快速诱导睡眠,日间残留作用少,成瘾性和停药后的反跳性失眠及撤药反应少,不良反应小。主要用于入睡困难,对慢性和短暂性失眠都有效。一项研究表明,与唑吡坦相比,扎来普隆对行为损害的影响更小,甚至夜晚很晚服用也是如此。
(4)抗抑郁药物 有镇静作用的抗抑郁药物三环类如曲米帕明、阿米替林、多虑平等,可用于治疗继发于抑郁症的失眠。但此类药安全性差,1/2T长,易出现抗胆碱能副作用。近年来,无特异性安眠作用的5-羟色胺再摄取阻断剂,如氟西汀(百优解)、帕罗西汀(赛乐特)、三唑酮等,对失眠伴发抑郁症者有效,而副作用相对较小。
(5)褪黑素 是由松果体分泌的一种吲哚类激素,具有安眠、镇静、调节睡眠-觉醒周期等作用。主要用于睡眠节律障碍,如睡眠时相延迟综合征、时差反应、倒班工作所导致的睡眠障碍等,对老年性失眠病人效果更好。
(二)发作性睡病
治疗以对症为主,可采用中枢神经系统兴奋剂和/或抗抑郁剂。常用的中枢神经系统兴奋剂有哌醋甲酯(利他林)10~20mg,2~4次/d;苯丙胺5~15mg,2~3次/d。常用的抗抑郁药物有普罗替林和丙咪嗪,可减少白天的嗜睡,控制猝倒症发作、睡眠幻觉和睡眠瘫痪。可用普罗替林和丙咪嗪,从小量开始,如从25mg初始剂量,2~3次/d,在2~4周内逐渐加量,最后确定疗效最大而副作用最小的维持量。注意丙咪嗪不可与苯丙胺类药物联合使用。由于中枢神经系统兴奋剂和/或抗抑郁剂可产生抗药性,故可采用药物假日的方法,即每周停服药物1d,可使耐药性减少。
(三)Kleine-Levin综合征
为预防发作,应消除诱因,如过劳、饮酒等,可采用心理治疗。最常用的药物是哌醋甲酯,对每月频繁发作者需长期给药,待控制发作后逐渐减量,但该药并不能预防发作。右旋苯丙胺、苯妥英钠、卡马西平、三环类抗抑郁药对本病亦有效。碳酸锂可预防本病发作。对哌醋甲酯无效者,合用左旋多巴有一定疗效。
(四)睡眠呼吸暂停综合征
轻度打鼾者,应避免睡前饮酒、服用安眠药和抗组胺药物;睡眠时卧向一侧并将头部垫高。对严重打鼾者,应积极治疗鼻部感染、鼻腔过敏,必要时对鼻腔、咽喉和悬雍垂的阻塞进行外科矫正手术。中枢性睡眠呼吸暂停可用人工呼吸机间歇正压通气或横膈起搏。Pickwick型者应减肥,改善高碳酸血症和日间瞌睡状态。阻塞症状严重者,必要时行气管切开造口术。三环类抗抑郁药、乙酰唑胺可减少睡眠呼吸暂停的次数,有报道安宫黄体酮也有一定疗效。
(五)睡眠中的异常活动和行为
苯二氮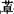 类治疗睡眠周期性腿部动作是安全、有效的药物,氯硝安定最为常用。此外,复方多巴类药物、溴隐亭、卡马西平也有效。夜间撞头一般无需治疗,但应采取防止发作时受伤的一些措施。不安腿综合征应首先针对病因治疗,症状严重者可予药物治疗,包括左旋多巴、溴隐亭、卡马西平、氯硝安定等。夜惊一般不需要治疗,成年病人或持续发作者可考虑药物治疗,常用小剂量安定睡前服用。梦游一般很少需要治疗,成年病人症状较重者可予苯二氮
类治疗睡眠周期性腿部动作是安全、有效的药物,氯硝安定最为常用。此外,复方多巴类药物、溴隐亭、卡马西平也有效。夜间撞头一般无需治疗,但应采取防止发作时受伤的一些措施。不安腿综合征应首先针对病因治疗,症状严重者可予药物治疗,包括左旋多巴、溴隐亭、卡马西平、氯硝安定等。夜惊一般不需要治疗,成年病人或持续发作者可考虑药物治疗,常用小剂量安定睡前服用。梦游一般很少需要治疗,成年病人症状较重者可予苯二氮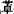 类药物治疗。睡眠惊动也基本无需治疗,如发作影响睡眠,可用苯二氮
类药物治疗。睡眠惊动也基本无需治疗,如发作影响睡眠,可用苯二氮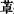 类药物治疗。快速眼动睡眠期行为异常可用氯硝安定、三环类抗抑郁药治疗,同时应注意睡眠时周围环境的安全性,可在床旁放置气垫,房间内不要放置危险物品。
类药物治疗。快速眼动睡眠期行为异常可用氯硝安定、三环类抗抑郁药治疗,同时应注意睡眠时周围环境的安全性,可在床旁放置气垫,房间内不要放置危险物品。