癫痫
出处:按学科分类—医药、卫生 上海科学技术文献出版社《新编内科临床诊疗手册》第739页(7632字)
癫痫(epilepsies)是反复发作,短暂的大脑皮质异常放电引起脑功能一时性失调。因为大脑皮质异常放电部位及传播方式不同可有不同临床表现,如意识、运动、感觉、特殊感觉、自主神经、精神、行为等方面的异常,最常见类型是抽搐发作。癫痫按病因不同可分为特发性癫痫和继发性癫痫,前者目前尚未找到病因,多在青春期前发病,与遗传有一定关系,而后者有特殊病因,也可引起发作,但去除原因后一般不再发作,因此称痫样发作。
【诊断】
癫痫有多种形式发作。
1.临床表现
(1)部分性发作 一般均为继发性。
1)单纯部分性发作 痫性活动局限在相应皮质区域内。
a.运动性部分性发作 ①局限性运动性发作:多见于一侧口角、眼睑、手指、足趾局部抽搐,也可涉及整个半身,可持续数分钟、数小时甚至数天。剧烈、长时间发作后抽搐部位可有暂时性瘫痪称Todd麻痹;②Jackson发作:抽搐发作由某一部位开始,可按大脑皮质运动代表区排列次序逐渐移动,如由口角—手指—肘—肩;③旋转性发作:头、眼向病灶对侧旋转,也可有躯干旋转,甚至在原地打转。
b.感觉性部分性发作 ①体觉性发作:多见于一侧口角、舌、手指、足趾麻木,触电感、蚁走感发作,可持续数秒、数分钟至数小时,也可有类似Jackson发作,按大脑皮质感觉代表区排列次序移动;②特殊感觉发作:幻视、幻听、幻溴、幻味、眩晕晃动感。
c.自主神经发作 胃气上升、恶心、呕吐、面色苍白、潮红、出汗、饥饿感、腹痛。
2)复杂性部分性发作 病灶多在颞叶,也称颢叶癫痫。
a.精神性发作 对环境接触不良,不能回答问题,但过后能回忆当时情况,可是单独发作形式也可伴自动症。①记忆障碍发作:对周围环境感到陌生或熟悉,似曾相识感;②认知障碍发作:环境失真如入梦境;③情感性发作:无名恐惧、愤怒、抑郁或欣快;④错觉发作:视物变大、变小,声音变弱或变强,自觉自己肢体变化;⑤复杂幻觉发作:可看到人物、虫兽,听到人语、音乐等;⑥言语障碍发作:重复单词或句子,也有失语。
b.运动性发作 一系列无意识动作称癫痫自动症,如吸吮、咀嚼、搓手、等简单动作,也可有脱衣、游走、自言自语等动作,发作可数分钟至数小时,过后不能回忆发作时情况。
(2)全身性发作
1)失神发作 通常在儿童期发病,多数青春期后发作停止。突然神志丧失,活动终止,两眼凝视,呼之不应,一般5~30s。可伴有眼睑、口角、两手轻微抽动及突然坠头,手中持物跌落,也可伴有面色苍白、潮红、流涎。少数患者有吸吮、咀嚼等自动症,发作后不能回忆发作情况,脑电图有3Hz棘-慢波组合;一天内可有数十次至数百次发作。
2)肌阵挛发作 短暂快速对称性肌肉收缩,以颈肌、上肢为多见,以屈肌为主,意识不丧失,持续时间不超过0.5s,脑电图有多棘-慢波。
3)强直-阵挛性发作(GTCS) 以意识障碍、全身抽搐为特征,特发性癫痫在11~15岁间易发作。发作可分为三期:
a.强直期 突然神志丧失、尖叫、跌倒,两眼上翻或向一侧凝视,全身肌肉强直性收缩,面色青紫,瞳孔扩大,光反射消失,牙关紧闭,常有舌咬碎,持续10~20s。
b.阵挛期 由面部及肢端小而快的颤动开始,迅速发展到全身大幅度阵挛性抽动,一般上肢屈曲,下肢伸直,口吐白沫或血沫,尿失禁,抽搐频率逐渐减慢而停止,持续不超过5min,脑电图可见高幅棘波同步发放。
c.发作后期 肌肉松弛、瞳孔恢复,可有病理反射,脑电图呈低平,后逐渐恢复α节律,患者意识逐渐转清,不少患者又进入睡眠,1~2h后清醒,个别在清醒期前有精神错乱,狂躁,挣扎外出乱跑。醒后不能回忆发作过程,可有头痛、呕吐、全身肌肉酸痛。
继发性GTCS常有先兆,如胃气上升、心悸、头晕,一般数秒钟,不及预防即发作。GTCS短期内频繁发作,二次发作间隙期意识持续昏迷,称癫痫持续状态。常可伴高热、脱水、电解质紊乱、感染。一般患者只有一种形式发作,每次发作形式基本相同,30%患者可有二种或二种以上发作形式。
(3)癫痫综合征表现
1)West syndrome(婴儿痉挛) 3岁以内婴幼儿期发病。因围生期损伤,或颅内感染,疫苗接种后脑部器质性病变所致,发作类似肌阵挛,点头、屈体、上肢屈曲内收,每次1~15s,一般发作频繁,患儿智力减退,精神反应迟滞,5岁后可发作消失,也可转化为其他类型发作。
2)Lennox-Gastant syndrome 1~7岁内发病。各种全身性发作混合,每次发作表现不同,如强直、失张力、肌阵挛、失神以及GTCS,每次发作5~6min,发作频繁,患儿发育迟滞、智力低下,发作难以控制,预后差,可合并有脑部损伤定位体征,脑电图为不规则1~2Hz,棘-慢波或尖-慢波,背景活动也不正常。
2.辅助检查 癫痫诊断主要依靠病史,目睹发作者描述发作过程。脑电图检查能提供诊断依据,发作时脑电图诊断意义最大,但此种机会甚少。发作间歇期脑电图,配合过度换气、闪光刺激,记录到棘波、尖波、尖-慢波等痫样电活动或阵发性短段慢活动,均有助于诊断。间歇期脑电图检查阳性率60%左右,睡眠脑电图可提高阳性率到85%左右,因此即使脑电图阴性也不能否定癫痫诊断;但对一些特殊形式发作,如只有意识丧失而无肢体抽搐,腹痛发作等,只有依靠脑电图才能确诊。另外对正确癫痫分型也需作脑电图检查。约10%正常人可有脑电图轻度异常,个别尖波,若从无临床发作,一般不诊断为癫痫。
过去的病史和有无神经系统体征均有助于区分特发及继发性癫痫。继发性癫痫需进一步检查尽量找出致痫病因,如CT、MRI、脑血管造影、腰穿、脑脊液检查等。一时不能找出,也应定期随访复查。
3.鉴别诊断
(1)晕厥 也可有极短暂意识障碍,偶伴有上肢短促阵挛,一般由于迷走神经兴奋性增加,血管抑制引起,大病初愈体质虚弱,持久站立、突然起立、脱水、出血、排尿或剧烈咳嗽、屏气后,强烈情感刺激,剧烈疼痛,久居拥挤闷热环境,均可诱发,发作较慢,先有乏力、头晕、胸闷、恶心、眼前发黑等先兆,恢复也较慢,可有一过性心率减慢、血压下降、面色苍白、出汗,但能回忆发作情况,一般无损伤及尿失禁,脑电图无异常。
(2)心源性发作。
(3)癔病。
(4)短暂脑缺血发作(TlAs)。
【治疗】
1.对因治疗 能去除的继发性癫痫病因尽量去除。
2.对症处理
(1)发作时处理
1)一次发作时处理 发作时应卧倒,解开衣领、腰带;将手帕或裹纱布的压舌板塞入齿间;不要强按患者肢体,以免产生损伤。为防止短期内再次发作,可给苯巴比妥钠0.1~0.2g肌注。
2)癫痫持续状态的处理 在防护同时应从速制止发作,可选用下列药物:
a.地西泮(安定) 10~20mg静注,直接推注,速度不超过每分钟2mg,药物起效快,但维持时间短,30min后可复发需重复用药,或同时给苯巴比妥钠0.2mg肌注,也可用地西泮40~100mg加入葡萄糖500ml中,缓慢静滴(不少于12h)。
b.异戊巴比妥钠 0.5g加入25%~50%葡萄糖40ml中缓慢静注,速度不超过每分钟0.1g,在推注过程中密切观察患者,若抽搐停止,患者呈深睡状态即可停止注射。
c.水合氯醛 10%溶液20~30ml加入等量生理盐水保留灌肠。
d.氯硝西泮(氯硝基安定) 1~4mg缓慢静注,起效时间快,而维持药效时间长。
e.苯妥英钠 250mg加入生理盐水10ml缓慢静注,速度不超过每分钟50mg。
f.丙戊酸钠(德巴金) 注射液400~800mg缓慢静注,3~5min推完,以后按10mg/kg加入葡萄糖500ml内缓慢静滴,最多不超过每日2500mg,当场配制,24h内滴完,单独静脉通道。给药同时须密切观察患者病情变化,保持呼吸道通畅,可置口咽通气导管,经常吸痰,给氧气吸入;昏迷时间长者,注意水、电解质平衡,高热者给予物理降温;有脑水肿时加用20%甘露醇;有继发感染时加用抗生素。发作控制后仍需给苯巴比妥钠0.1g肌注,每6~12小时1次;至清醒后改为口服。昏迷时间过长可考虑鼻饲补充营养及给药。对癫痫持续状态患者应明确原因,尤其对首次癫痫发作即发生持续状态者,要进一步检查有无脑部或全身性疾病以及中毒可能,作相应处理。
(2)间歇期治疗
1)治疗原则 不论何种病因引起,病因是否已去除均需药物对症治疗。
a.治疗的开始 首次癫痫发作后一旦癫痫诊断成立即需开始药物治疗。发作次数极少,或引起发作的原因已去除的痫样发作,可不用药物治疗。
b.药物的选择 根据发作类型选用抗痫药物。①单纯性部分发作及GTCS,首选卡马西平(CBZ),其次苯妥英钠(PHT)、苯巴比妥钠(PB);②复杂性部分发作首选CBZ,其次PHT、扑米酮、PB;③失神发作,首选乙酰胺,其次丙戊酸钠(VPA)、氯硝西泮(CZP);④GTCS合并失神发作,首选VPA,其次PB;⑤Lennox-Gastant syndrome首选VPA,其次CZP;⑥婴儿痉挛及早给予ACTH注射,每日40~80u,辅以泼尼松每日2mg/kg,疗程不少于6周。同时用CZP、硝西泮。
c.药物剂量及用法 主张单一药物小剂量开始治疗,尤其对初服时反应较大者如CBZ、扑米酮、CZP,逐渐加量到适合剂量(最小剂量控制发作,无不良反应)。每个患者个体差异较大,所需剂量不同,可在血药浓度监测下加量。复杂性部分性发作所需血浓度较其他类型为高。一般药物每日分2~3次服用,但对半衰期较长药物可集中在睡前一次服用,如PB、PHT。对药物是否有效的评定,需达稳定有效血浓度后,观察2~3个月,无效者考虑换药,需先加入第二种药,逐渐加量,再逐渐减少,停用前一种药至少需一周时间,不能突然停药,以免癫痫持续状态发生。
d.合并用药 一般不主张多种药物同时服用,有些特殊情况下可合并用药:一种药物治疗有效但不能完全控制发作;为了减少药物不良反应,如预防乙酰胺诱发GTCS发作可加用PB;妇女经期时发作增多,可在经期前后临时加用安定类药物合并应用。但要避免药理作用相同药物合用,如PB与扑米酮,以及不良反应相加的药物,如PB与CZP。
e.药物不良反应 各种药物均有多项不良反应,尤其是剂量较大及过量更可产生中毒反应。在整个治疗过程中均需对可能产生的不良反应提高警惕,定期随访检查,开始每月做血常规,肝、肾功能检查,以后每季度或半年复查一次。
f.治疗的终止 GTCS或单纯部分性发作在完全控制发作2~5年,可考虑终止治疗,但必须逐渐减少药量,一般不少于半年至1年。病程越长,药物剂量越大,用药越多,减药越慢,逐一减量、停用;脑电图可作参考,仍有明显异常者复发率高(57%),已转阴者复发率相对较低(12%)。失神发作完全控制后半年,脑电图转阴者可停药,减药过程不少于3个月。复杂性部分性发作很少完全控制,一般不完全停药。在减药过程中或停药后癫痫复发,需加到原剂量长期服用。
2)常见抗癫痫药物如 表7-2所示。
表7-2 常见抗癫痫药物
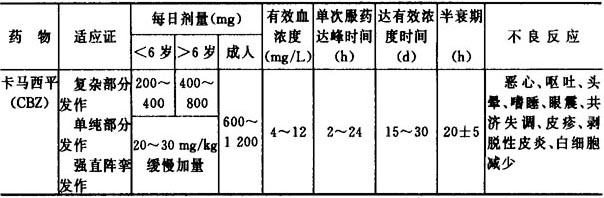
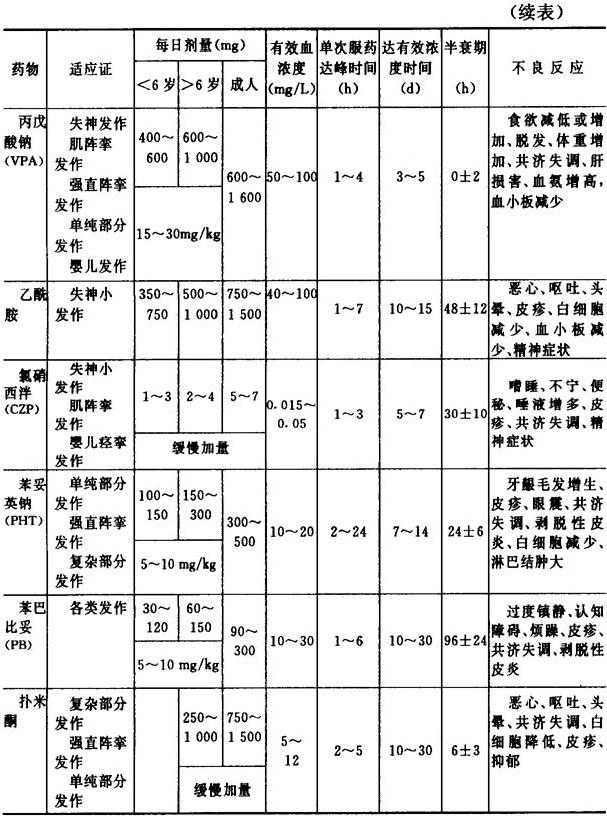
3)顽固性癫痫治疗 定义:应用适当常规抗痫药物(AEDs)达有效血浓度,正规治疗2年以上,不能控制发作,每月至少发作4次以上。
a.新抗痫药物 目前约有30%癫痫患者常规治疗无效,其中部分原因是难以耐受的不良反应。近年来新型AEDs半衰期长、服药方便。
(a)拉莫三嗪(LamotrigineLTG):50mg每日2次开始,逐渐加大剂量至200~400mg/d,最大600~700mg/d,一次2.5h达峰,因此剂量需减半,对各类顽固性癫痫均有效,不良反应有头晕、嗜睡、共济失调。
(b)氨己烯酸(vigabatin VGB):对部分性发作,Lennox-Gastant syn-drome.尤其对婴儿痉挛效果较好,成人1.5g/d,儿童每日40~80mg/kg,不良反应有嗜睡、乏力、体重增加、面部水肿、共济失调。
(c)1-氨甲基-环己烷乙酸(gabapentin GBP):成人0.9~1.8g/d,儿童每日15~30mg/kg,对GTCS、部分性发作有效。不良反应:头晕、乏力、共济失调。
(d)非氨酯(felbamate FBM):成人1.2~3.6g/d,儿童每日15~45mg/kg,对GTCS、Lennox-Gastant syndrome均有效,不良反应:厌食、头痛、失眠、共济失调、肝损、再障。
(e)Zonisomide:各型癫痫均有效,尤其对失神发作及单纯部分性发作更佳,成人100~200mg/d,逐渐加至200~400mg/d,儿童每日4~8mg/kg。不良反应:皮疹、嗜睡、厌食、乏力、共济失调。
(f)Topiramate(topamax TPM):2,3,4,5-双氧-1-甲基亚乙基-β-D-硫酸果糖,400~600mg/d,对GTCS及部分性发作疗效好。不良反应:感觉异常、共济失调、体重减轻、嗜睡、胃肠道反应。
b.手术治疗 顽固性癫痫、药物治疗效果不佳者均可考虑手术治疗,根据不同情况可选用不同手术方法:
(a)病灶切除:能找到病灶,不论性质均应考虑手术,术前病灶定位十分重要,目前常用方法有脑电图、动态脑电图、视频脑电图监控、CT、MRI、SPECT。
近年来更精确定位采用PET-正电子放射断层显像,脑皮质电极(E-COCT);深部电极立体定向植入等。
(b)前颞叶切除:颞叶癫痫者适用。
影像学无病灶的颞叶癫痫,90%为颞中央癫痫,由于海马及颞中央硬化,神经元减少,胶质增生引起。手术切除前预叶可控制发作。
(c)胼胝体切除术:一侧半球广泛病灶。
(d)大脑连合切开术:切断两种以上大脑连合纤维,如:海马连合、穹隆、前连合、丘脑中间块。
(e)半球切除术:儿童频繁发作、智力低下、行为异常、有偏瘫,手术应在8~9岁以前,手术后恢复快而完全。
(f)立体定向术:丘脑下后内侧、杏仁核、穹隆等破坏术。
(g)刺激癫痫的抑制结构:小脑刺激丘脑中央内侧核、丘脑室前核刺激、左侧迷走神经刺激。
【预防】
(1)预防 尽量减少各种致病因素,如围生期损伤、颅脑外伤、颅内感染、寄生虫病等。其次应避免诱发因素,如过度疲劳、睡眠不足、精神紧张等,以减少发作次数。
(2)全身卫生 应有良好生活规律和饮食习惯,禁烟、酒;避免有危险性工作如高空作业、车辆驾驶、高速切削、高压电机、炉前操作、游泳等。对疾病有正确认识,树立治病信心,积极配合治疗,正规服药,切忌自行减药、换药、漏服。