肾功能不全患者抗心律失常药物应用
出处:按学科分类—医药、卫生 上海科学技术文献出版社《临床心律失常诊疗手册》第185页(3397字)
肾脏为人类体液内环境的主要调控器官,于是,与肾病相关的生理学效应每能对众多药物的药理学产生明显的影响。据此,临床医师在诊治肾病患者的同时,必须对相关药物的生理及生化效应有全面的了解。本文简要阐述肾功能衰竭患者有关药物在体内吸收、分泌、代谢及排泄规律等药代动力学改变以及合并心血管事件选用抗心律失常药物的注意事项。
【肾功能不全患者的药代动力学】
(一) 生物利用度
生物利用度系比较静脉给药和口服给药两者血药浓度而作出的判定。静脉给药可直接进入“中央室”(代表血液、细胞外液及肝、肾、心、腺体等供血丰富的组织),然后进入“周边室”或称“外周室”(代表脂肪、皮肤及不活动肌肉等血液供应较少或血液流动缓慢的组织),致作用显现较迅速;而由其他径路给药者,则首先需穿越一系列膜性结构,并在进入循环系统前可能途经重要的排泄器官,故仅部分药物抵达血循环,与相应靶器官的位点结合而发挥作用。
尿毒症患者胃肠道症状颇为常见,口服摄药后,胃肠道吸收亦有减少。通常,药物吸收以酸性环境为优,胃液碱化后药物吸收明显降低,尤以接受铁剂治疗者更为突出,系胃酸可使二价铁转变为易于吸收的三价铁有关。研究发现,尿毒症患者唾液内的尿素可由尿素酶转变为氨。再者,尿毒症患者的小肠吸收功能也有程度不等的减少。
尿毒症患者肝脏的首过代谢可有改变,随体内药物因酶作用所引起一系列化学反应的减弱,不仅循环内活性药物数量增多,而且并增加某些药物的生物利用度。然而,当血浆蛋白结合受损时,则有更多的药物处于游离状态,于肝脏首过效应期间可迅予清除。另药物由胃肠道吸收者,在进入循环之前,部分药物可为肠壁和肝酶降解,也每使逸入血液循环的药物数量减少。因此,检测肾功能损害患者的药物生物利用度有其重要的临床意义。
(二) 分布容积
患者摄入药物后瞬间,迅即按一定的速率弥散至全身。分布容积为处平衡状态时体内药物总量与血浆药浓度的比值,后者可用为临床判定药浓度达标者所需的首剂药量。临床观察发现,易与蛋白结合或水溶性制剂多限定在细胞外液间隙,致分布容积较小;而脂溶性者,因颇易穿透组织则使分布容积增大。
肾功能不全者的药物分布容积多有改变,由于水肿及腹水可递增水溶性或与蛋白结合药物的分布容积,故浮肿患者若仍以常规剂量给药时,则每显示为低值药浓度;反之,脱水或消瘦者可降低水溶性药物的分布容积,届时按常规剂量治疗者却可增加血浆药浓度。
研究发现,药物每能与血浆白蛋白或糖蛋白相结合。通常,有机酸类药物仅存在单一结合部位,而有机碱类者则可有数个部位。肾功能衰竭患者有机碱的结合甚少受累,而酸性药物者却有减少。此外,尿毒症患者药物与血浆蛋白的结合多有损害,尤其是水杨酸等酸性药物在蛋白结合降低的情况下,每可随药物的增量而显示其毒性效应。
尿毒症患者仅就蛋白结合的测值尚难判定其临床意义。当所测参数减少者每使作用部位所能利用的游离药物的增多,而增加其毒性;但若遇分布容积也有增加者,则给药后却可降低其血浆药浓度。此外,并有更多未被结合的药物可由代谢处理或经排泄至体外,后者均可随半衰期缩短而改变药物的药代动力学。
(三) 代谢
多数毒性或活性药物的生物学效应与患者肾功能状况密切相关,通常,肾功能衰竭患者的还原及水解反应均有减慢,可明显地影响药物的代谢,故其较高的不良反应部分系由活性代谢产物滞留所致。
(四) 肾脏排泄
药物经肾脏排泄系由肾小球滤过率及肾小管分泌和重吸收所决定,前者需有赖于药物的分子大小及其与蛋白结合之状况。尽管与蛋白结合后可减少药物滤过率,但经肾小管分泌之数量却有增加。现临床多以检测肌酐清除率以判定肾小管排泄及清除药物的功能。
(五) 肾功能判定
肾病患者于给药前,均需行肾功能检查,现多以血清肌酐或肌酐廓清率为判定的主要选择。临床常用者为Cockroft及Gault公式,以估计肌酐清除率(CLcr)。

【肾功能不全患者抗心律失常药物应用】
(一) 给药剂量判定
为设定肾病患者所需的药物剂量,首先需详尽采集其病史,包括既往药物过敏或中毒等记录,此外,应确认所给药物是否为处方或非处方者,以及抑或摄用酒精含量较高的饮料等。体格检查则应正确测定患者体重及身高,并就其细胞外液容量(含浮肿及腹水)进行判定,再者需寻窥有无慢性肝病的证据,后者应视为更迭临床药物剂量的一项重要依据。
(二) 首剂用量
肾功能衰竭患者凡体检显示细胞外液容量正常时,其首剂用量应与肾功能正常者相同,然而,遇浮肿或腹水明显者,则首剂用量应稍有增加;反之,脱水或衰弱患者应酌减药量。首剂给药的目的在于使受治患者的血浆药浓度迅速达治疗水平,尔后酌减剂量,以使药浓度维持于中毒范围之外。
临床观察发现,肾病患者接受负荷剂量后,可迅即达治疗药浓度,而未予负荷剂量者则多需历经3~4次剂量的半衰期后,方能达稳态药浓度水平。
(三) 血液透析与药物清除
临床常用的方法有血液透析、腹膜透析、持续性动静脉或静脉静脉血液滤过等,后者具血液对流净化及弥散双重功能,可显示较大的廓清能力。影响药物清除的因素甚多,包括分子量,脂质溶解度、透析膜表面积、药物化学组成、血液、透析液流速、药物蛋白结合以及红细胞分隔等。此外,透析期间,药物廓清的瞬间改变每致中央与外周腔隙药浓度的失衡。遇药物由较深腔隙进入血管间隙再分布时,则将成为透析后血浆药浓度反跃的一项重要原因。
表6-3-1 肾功能不全患者抗心律失常药物应用
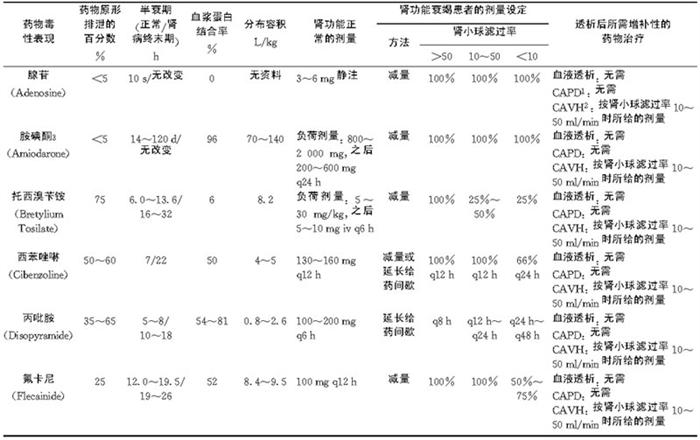
(续 表)
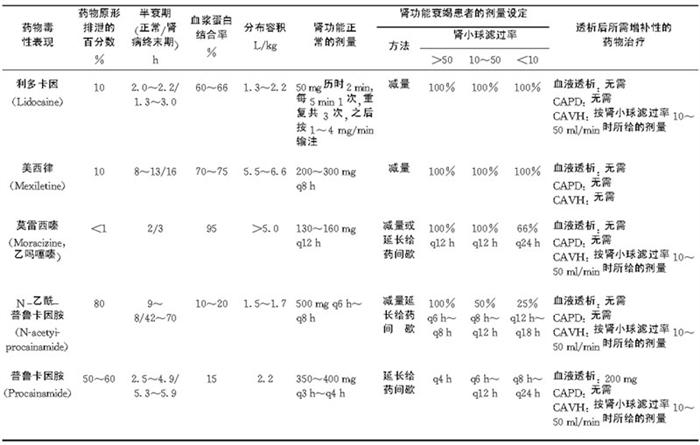
(续 表)
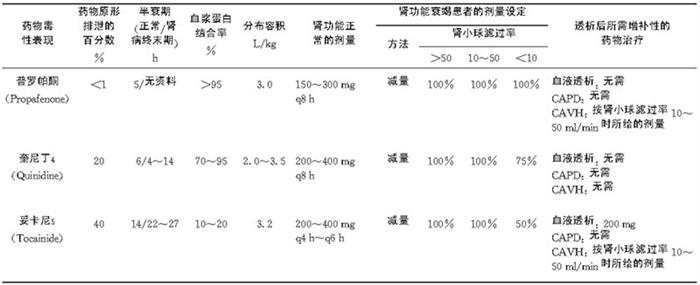
肾脏病患者于持续性肾脏替代治疗期间(continuous renal replacement therapics,CRRT)所给药物剂量需按其实际清除率设定。此外,尚可由药物的蛋白结合率和分布容积,以估计患者的清除率。通常,持续性肾脏替代性治疗者的药物用量按肾小球滤过率为10~50ml/min时所给的剂量。
【注意事项】
1.治疗性药物监测 治疗性药物监测系指按血流动力学原则,设定患者治疗方案的具体给药剂量。后者可藉患者所测即刻药浓度(峰值),结合达治疗及毒性药浓度的参数而予确认。通常,以峰值检测最具临床意义。
2.药物不良反应 药物不良反应颇为常见,部分与药物直接毒性作用或其代谢产物有关。肾功能不全者多系代谢产物滞积并清除受限所致;此外,药物并可直接诱致肾小管毒性、阻塞性肾病、肾小球肾炎、间质性肾炎而酿成钠、水及酸碱平衡紊乱。