癫痫
出处:按学科分类—医药、卫生 中医古籍出版社《神经内科手册》第344页(24121字)
癫痫(Epilepsy)是由脑部某些神经元突然过度的病态放电引起的脑功能短暂紊乱,以反复发作为特征,由各种病因所致的一种慢性脑疾患。由于过度放电神经元的部位不同和扩散的范围不同,临床上可表现为短暂的感觉障碍,肢体抽搐,意识丧失,行为障碍或自主神经功能异常等不同症状,或兼而有之。大部分病人发作间歇期脑电图等检查可有异常发现。
癫痫发作为常见的神经症状。据国内外调查,癫痫的患病率约为0.5%,在神经科疾病中仅次于中风。
中医痫证即指本病。但在《内经》称为“癫疾”,亦称“巅疾”。内容包括了精神异常的“癫狂”。至隋、唐以后,癫、狂,痫逐渐明确为三个不同的病证。《杂病广要·痫》说:“痫字从病,从间,以病间断而发,不若别证相连而病也。”
【病因病机】
一、西医病因病理
大多数病人的癫痫(发作)是由脑内外各种疾病所引起,称为继发性癫痫。目前原因不明的称为原发性癫痫。
(一)继发性癫痫
1.脑部病变
(1)先天性:脑穿通畸形、小头畸形、先天性脑积水、结节性硬化症、脑面血管瘤(Sturge-Weber)病、脑性瘫痪等。
(2)外伤:颅脑外伤和产伤。
(3)炎症:包括细菌性、病毒性(包括慢病毒感染)、真菌性、寄生虫性颅内感染。
(4)肿瘤:胶质瘤、脑膜瘤和脑转移癌(主要为天幕上肿瘤)。
(5)脑血管病:颅内出血、脑血栓、脑血管畸形、炎症性血管炎等引起的脑血管损害。
(6)变性疾病:进行性肌阵挛性癫痫Alzheimer病,Pick病等。
(7)脱髓鞘疾病:多发性硬化(约5%可有癫痫发作),Schilder病。
2.全身性疾病
(1)缺氧:窒息、一氧化碳中毒等。
(2)代谢及内分泌障碍:急、慢性肾功能衰竭,低血糖(胰岛细胞瘤),急性肝性脑病等。
(3)心血管疾病:高血压脑病,Ⅲ°房室传导阻滞(阿-斯综合征),子痫等。
(4)有关儿童的某些情况:急性感染(发热惊厥),维生素B缺乏等。
(5)其他:铅、汞中毒,长期服用安定、苯巴比妥和嗜酒后突然戒断常可诱发癫痫发作。
(二)原发性癫痫
目前原因仍未阐明,其发病年龄有二个高峰:5岁前后和青春期。其阳性家属史明显高于一般人群(4~7.2倍)。器质性癫痫病人家属中的癫痫患病率也高于人群中癫痫患病率,为后者的2~3.6倍。属于几个基因有关的遗传现象,主要表现为惊厥阈值低于正常,可在脑部疾病或内、外环境因素的影响下,引起一过性的或周期性的阈值降低,而产生原发性癫痫、继发性癫痫或发热惊厥。由常染色体显性基因所遗传的癫痫仅占癫痫病人的0.5%~3%。
二、中医病因病机
(一)先天原因
1.孕妇失调养:《素问·奇病论》指出:“此得之在母腹中时,其母有所大惊,气上而不下,精气并居,故令子发为巅疾也。”即因母体突受惊恐,一则导致气机逆乱,一则导致精伤而肾亏,所谓“恐则精却”,使胎儿发育产生异常,出生后发生痫证。
2.胎儿发育不全:《备急千金方·惊痫》指出:“新生即痫者,是其五脏不收敛,血气不聚,五脉不流,骨枯不成也,多不全育。”
(二)后天原因
1.七情失调:主要是突受大惊大恐,造成气机逆乱,正如《素问·举痛论》说:“恐则气下”、“惊则气乱”。进而损伤脏腑,如肝肾受损,可生热动风;脾胃受损则痰浊内聚,一遇诱因,风火痰热上窜脑神,蒙蔽清窍,是以痫证作矣。
2.脑部外伤:可因产伤或跌仆撞击引起。外伤之后,神志逆乱,气血瘀阻,络脉不和,发为痫证。
3.其他:外感时疫瘟毒,或虫积脑络,均可直接损伤脑窍发为痫证。饮食不节,劳累过度,或患它病之后,均可造成脏腑虚损,功能失调,如脾失健运,痰浊内生,肾阴亏损,水不涵木,风阳夹痰,上巅犯脑,致成痫证。
综上所述,痫证多由惊恐伤肾,先天禀赋不足,或跌仆撞击,瘀阻脑络,或食积伤脾,痰浊内生,一旦肝失条达,气机逆乱,阳升风动,触及宿痰,乘势上逆,蒙蔽清窍,即致癫痫发作。因而痫证与肾、脾、肝三脏关系最为密切,病机转化与风、痰、瘀有关,尤以痰邪作祟最为重要。若痫证久发不愈,必致脏腑愈虚,痰浊愈结愈深,而成顽痰;痰浊不除,则痫证复作,乃成痼疾。痰浊需由逆乱之气上引巅顶,引发癫痫。气聚也易散,散则诸症缓解,假若逆气不散,则可导致癫痫持续状态。
【临床表现】
癫痫(发作)的共同特点为间歇性、短时性和刻板性。其症状可表现为多种形式,各类发作既可能单独地也可能不同组合地出现于同一个病人身上。各类发作由于异常放电的扩散还可能转化。例如,单纯部分性发作可以发展为复杂部分性发作或进而出现GTCS(全身性强直-阵挛发作)。随着病程的发展,也可能开始表现为某种类型的发作,以后转为另一类型。例如,在儿童期出现的失神发作可在青春后期转为GTCS;也有起初GTCS,以后发生复杂部分性发作等。
一、症状与体征
癫痫发作的症状表现为多种形式,分述如下。而原发性癫痫在不发作时一般无神经系统阳性体征;继发性癫痫可有相应的神经系统局灶性损害的体征。
(一)全身性全面性发作
系指发作开始时的临床改变提示双侧大脑半球同时受累。脑电图改变一开始就是双侧性的,反映神经元放电弥漫地分布于双侧半球。
1.强直-阵挛发作:全身性强直-阵挛发作(generalized tonic-clonic seizure GTCS)即过去所谓大发作,以意识丧失和全身抽搐为特征,可为原发性或继发性,目前认为大部分属继发性。发作可分三期:
(1)先兆:部分继发性GTCS病人在发作前一瞬间可出现一些先兆症状,有感觉性(如上腹部不适,胃气上升感,眩晕,心悸等);运动性(如身体局部抽动或头、眼向一侧转动等)或精神性(如无名恐惧,不真实感或如入梦境等)。先兆历时极短暂,但大多能回忆。这种先兆实际是发作的一部分,它常可提示脑部病灶的位置。原发性GTCS病人缺乏先兆症状。至于发作前几小时可能有淡漠、压抑、易激惹等,还可有头痛、腹痛、便秘或腹泻,脸色苍白或潮红等,但无肯定价值。
(2)惊厥期:病人突然神志丧失,跌倒,抽搐,先后出现强直和阵挛。
强直期:全身肌肉强直性收缩,表现为双眼上翻;喉部痉挛,发出叫声;口先强张而后突闭,可能咬破舌尖;颈部、躯干先屈曲而后反张;上肢由上抬、旋后转为内收、屈曲、旋前,下肢由屈曲转为强烈伸直,足内翻;呼吸肌强直收缩,呼吸暂停,脸色由苍白或充血转为青紫。强直期一般持续10~20秒,然后先从肢端出现微细的震颤,待震颤幅度增大并延及全身,即进入阵挛期。
阵挛期:全身肌肉间歇性阵挛,全身各肌群强直与痉挛相交替呈现一张一弛交替抽动,紫绀渐消失。由于胸部的阵挛活动,气体反复由口中进出,形成白沫或血沫。阵挛频率逐渐减慢,松弛时间逐渐延长,在最后一次强烈痉挛后,抽搐突然中止。此期一般持续约0.5~1分钟。
在以上两期中,并出现心率增快,血压升高,汗、唾液和支气管分泌增多,瞳孔扩大等植物神经征象。瞳孔对光反射和深、浅反射消失,划跖反射伸性。
(3)惊厥后期:在最后一次强烈痉挛后5秒钟有时可有轻微短暂的强直性抽搐,造成牙关紧闭和再次咬破舌头,大小便失禁等。呼吸首先恢复,口鼻喷出泡沫或血沫。意识由昏迷、昏睡、意识模糊而转为清醒。心率、血压、瞳孔等亦回至正常。此期长短不一,约经数分钟至数小时不等。一般自发作开始至意识恢复约历5~10分钟。醒后可感头痛(常为搏动性)、全身痠痛和疲乏,对抽搐全无记忆。个别患者在完全清醒前有自动症或情感变化,如暴怒、惊恐等。
在药物不完全控制下,发作的强度和时程可能减轻和缩短。
GTCS病人可因突然意识丧失、跌倒而遭意外损伤,或颅内血肿等,也可因肌肉强烈收缩造成骨折、脱臼,或因唾液、呕吐物吸入呼吸道造成吸入性肺炎。
2.失神发作:以意识障碍为主。单纯型仅有意识丧失,复合型则伴有简短的强直,阵挛,或自动症,自主神经症状。
(1)典型失神发作:旧称小发作,以5~10岁起病者为多,15岁以后起病者绝无仅有。症状可表现为单纯型,即仅有短暂意识障碍,突然发生,突然中止,既无先兆,事后立即清醒,对发作亦无记忆,每次持续5~30秒。发作时停止活动,呼之不应,两眼凝视无神,既不跌倒,亦无抽搐。复合型常同时伴有轻微阵挛,出现眼睑、口角或上肢的3次/秒钟颤抖;或伴有失张力表现,出现头部、躯干、上肢的下坠,手中持物可能坠落。偶见患儿跌倒;或伴有肌强直,出现头后仰或偏向一侧,背部后弓,可能造成突然后退动作;或伴有自主神经症状,如苍白、潮红、流涎、失禁等;或伴有各种自动症,特别在失神持续状态中多见。
一般患儿智力不受影响,但发作频繁,一天达数十次以至百余次者,可影响学习。典型失神发作的脑电图呈弥漫性双侧同步的3c/s(但可能为2~4c/s)棘-慢综合波。间歇期脑电图背景电活动正常,可以有规则的、对称的发作性电活动(如棘波或棘-慢波)。
(2)不典型失神发作(Lannox-Gastaut综合征):意识障碍的发生和中止并不很突然,但肌张力改变则较明显,常可并有GTCS或部分性发作。脑电图多样化,呈不规则2.5c/s以下的慢棘慢综合波,快活动或其他发作性电活动常不对称或不同步,但对双侧性。间歇期背景活动亦不正常,有发作性电活动(如棘波或棘-慢波)。
如上所述,GTCS患者在药物不全控制下可无惊厥发作,但有先兆或短暂意识不清时仍应视为GTCS,而不能视作失神发作。儿童失神癫痫于青春期后常转化为GTCS。15岁以后仍有失神发作时应考虑为颞叶癫痫(脑电图可作鉴别):中年以上还应与短暂脑缺血发作鉴别。特发性GTCS和肌阵挛发作常在晨醒后发生。
3.强直性发作:表现为全身或躯干、肢体肌肉持续收缩,同时伴有意识障碍和自主神经症状。多见于儿童和少年期,睡眠中发作较多。
4.阵挛性发作:常表现为意识障碍,跌倒,然后即开始肢体阵挛性抽搐,发作后恢复也较快。此类发作仅见于婴幼儿。
5.肌阵挛发作:表现为一种突然的、短促的不自主肌肉收缩而出现单次头颈或肢体或躯干抽动,也可抽动数次,但间隔时间较长,与阵挛不同。一般无意识障碍,自主神经症状亦很轻微。原发性者多为遗传性疾病,继发性者可见于慢病毒感染、脑变性疾病、脑外伤等。
6.失张力发作:表现为突然意识障碍和肌张力消失,出现头下垂或跌倒,但很快恢复。多见于儿童。
(二)部分性发作(局灶性或局限性发作)
系指首先出现的临床和脑电图改变提示发作是一侧大脑半球局限的部分神经元激动所致的结果。
1.单纯部分性发作:为大脑皮质局部病灶引起的发作,在症状对侧相应的皮质区域出现脑电图变化。通常意识清醒,但如扩展至GTCS,在出现全身性惊厥发作同时意识就丧失,若局限性发作很快转成全身性发作,这种部分性发作或感受就成为GTCS的“先兆”。但有时这种扩展非常迅速,甚至病人还来不及“感受”或“意识”到有先兆时即失去意识,四肢抽搐,醒后不能回忆,而难以区别究竟为原发性还是继发性GTCS。单纯部分性发作可表现为:
(1)单纯运动性发作:强直性或阵挛性抽搐局限于一侧口角、手指或足趾或更广部位。较严重的发作后,发作部位可能遗留暂时性的瘫痪,称为Todd瘫痪。局部抽搐偶然持续数小时、数日,甚至更长时间,而意识始终清醒或有意识模糊,称为部分性癫痫持续状态。
扩延型(Jacksonian发作):是指局限性单纯运动性(或躯体感觉性)发作沿大脑中央前回或后回顺序扩展至整个对侧半身;还可进一步扩展至对侧大脑半球,出现GTCS。
此外尚有转动性发作、姿势性发作、发音性(发声或言语中断)发作。
(2)体感性或特殊感觉性发作:包括体感性及视觉性、听觉性、味觉性、眩晕性等特殊感觉性发作。多为简单幻觉,例如针刺、闪光、嗡嗡声等。
(3)自主神经性发作:如胃气上升感、呕吐、腹痛、苍白、出汗、潮红、竖毛、瞳孔扩大等。
(4)精神症状发作:包括记忆障碍性发作(似曾相识感、快速回顾往事等),认识障碍性发作(环境失真感、梦样状态等),情感性发作(恐惧、发怒、忧郁、欣快等),错觉性发作(视物变大或变小,听声变强或变弱,以及感觉本人身体一部分变化等),复杂幻觉性发作(人物、音乐、景像)。
2.复杂部分性发作:又称精神运动性发作,颞叶癫痫或边缘脑发作。以意识障碍与精神症状为突出表现,即突然与外界失去接触,对别人语言不起反应,意识模糊,进行一些无意识的动作(自动症),如咂嘴、咀嚼、吞咽、舔舌、搓手、抚面、解扣、脱衣或机械地继续其发作前正在进行的活动,如行走、骑车或进餐等。也可表现为精神运动性兴奋,如突然外出,无理吵闹,唱歌,脱衣裸体,爬墙跳楼等。每次发作持续数分钟或更长时间,神志逐渐清醒,事后不能回忆。颞叶癫痫也可能发展为GTCS。脑电图上最典型的表现为在一侧或双侧前部(颞区或额颞区)有棘波或尖波发放。病灶常在颞叶内侧面或底面。部分患者的异常放电灶位于额叶。
复杂部分性发作的方式可表现为:先有单纯部分性发作,继有意识障碍,或/及自动症;或开始即有意识障碍,仅有意识障碍,或并有自动症。
颞叶癫痫常在日间表现精神运动发作,而在夜间发生强直阵挛发作。
(三)癫痫持续状态:GTCS若持续发作1小时以上,或短期内频繁发生,以致发作间歇期意识障碍持续者,称为癫痫持续状态。常伴有高热、脱水、周围血白细胞增多或酸中毒,如不及时中止发作,病人可因衰竭死亡。突然停用抗癫痫药物和全身感染是诱发持续状态的重要因素。任何一种癫痫均可以产生该类型的持续状态,而继发性癫痫进展为GTCS持续状态者较特发性为多。特发性癫痫发病初期一般不发生癫痫持续状态,病程10年以上才有发生。局限性癫痫持续状态一般无意识障碍。
二、临床分型
历史上曾有过多种分类法,目前各国均已统一使用国际抗癫痫联盟经过多次讨论和修订的“癫痫和癫痫综合征国际分类”(发表于1989年Epilepsia杂志上),国内也已接受此分类法,现归纳如下:
(一)与部位有关的(局灶性、局限性、部分性)癫痫和癫痫综合征
1.特发性(发病和年龄有关,为儿童期癫痫)
(1)良性儿童期中央区颞部棘波灶癫痫。
(2)儿童期枕部阵发放电性癫痫。
2.症状性
(1)颞叶癫痫。
(2)额叶癫痫。
(3)顶叶癫痫。
(4)枕叶癫痫。
3.隐原性
(二)全身性癫痫和癫痫综合征
1.特发性(发病也和年龄有关)按发病年龄次序列举如下
(1)良性家族性新生儿惊厥。
(2)良性新生儿惊厥。
(3)良性婴儿肌阵挛癫痫。
(4)儿童期失神癫痫。
(5)青少年失神癫痫。
(6)青少年肌阵挛癫痫(前冲性小发作)。
(7)觉醒时全身强直-阵挛发作:发病年龄多在11~20岁间,发作多在晨醒时和晚间入睡前。可与典型失神发作或肌阵挛并发,或由它们转变而来,常有家族史。
(8)其他全身性特发性癫痫。
(9)特殊方式诱发性癫痫。
2.隐原性或症状性(按年龄次序)
(1)婴儿痉挛症(West综合征)。
(2)Lennox-Gastaut综合征。
(3)肌阵挛-失张力性发作癫痫。
(4)肌阵挛性失神癫痫。
3.症状性
(1)无特异病因早发性肌阵挛脑病,伴有阵发性脑电抑制的早发婴儿癫痫性脑病。
(2)有特异性病因。
(三)不能确定为局灶性还是全身性的癫痫和癫痫综合征
1.兼有全身及局灶发作
2.无明确全身性或局灶发作特征的癫痫(临床和脑电图都不能明确,如很多在睡眠中发生的GTCS病人)
(四)特殊综合征
1.发热惊厥
2.孤立性发作或孤立性癫痫持续状态
3.仅由酒精、药物、子痫、非酮性高血糖等急性中毒或代谢障碍引起的发作。紧张、应激,剥夺睡眠的发作。
4.儿童期慢性进行部分性癫痫连续发作
5.由特殊情况诱发的癫痫(反射性癫痫)
上述各类临床综合征中,最多见的是颞叶癫痫及其他继发性局灶性癫痫,特发性全身强直-阵挛发作性癫痫,儿童失神癫痫等,其次是下述几种类型:
(1)婴儿痉挛症:又名West综合征。以屈曲的婴儿痉挛、智能运动发育迟滞和脑电图高峰节律紊乱构成本病的三联症。发病皆在出生后一年内,尤以3~7月婴儿为多。发作表现为短促的全身性强直性痉挛,以屈肌为主,出现突然的屈颈、点头,弯腰动作,常累及四肢,出现上肢屈曲上举,下肢卷曲,因此也称为点头痉挛、礼拜样痉挛或折刀样抽搐。每次发作极为短暂,约1~15秒钟,常连续发作数次至数十次,痉挛时可伴有发声。这种“丛集”性发作,每天可发生数阵,以睡前和醒后最为密集。脑电图呈“高峰失律”,即弥漫性极不规则的高电位尖波、棘波或慢波发放,每次发放后有一低电位的间歇期。病因有胚胎期、围产期、先天性代谢疾病,以及结节性硬化、脂肪沉积病等,小部分为隐原性。预后取决于正确诊断与应用皮质激素治疗的早晚,一般较差,常有智能发育迟缓,并可转化为全身强直-阵挛发作或不典型失神发作(Lennox-Gastaut综合征),预后不良
(2)具有中央区-颞部棘波的良性儿童癫痫:其临床表现特点为:发病多在3~13岁间(9~10岁最多),男性多见;常有遗传倾向,多属常染色体显性遗传;发作较稀少,表现为睡眠中开始的一侧口唇、齿龈、颊粘膜的感觉异常,以及一侧面部、口唇、舌和咽喉部肌肉的强直性、阵挛性抽搐引起舌肌僵硬、言语及吞咽困难、流涎等,偶然涉及同侧上肢,发作时神志清晰,如发展为GTCS后才意识丧失,往往因未发现局限性口、面部抽搐而误认为单纯GTCS,但脑电图常规或睡眠检查可发现在一侧或双侧中央区和(或)颞叶出现钝形高波幅棘波(棘慢波)放电灶。本症约占儿童癫痫的15%~20%,不管治疗与否,至15~16岁前自愈,可能以往认为预后较好的原发性GTCS实际上一部分是这类癫痫。
(3)具有枕部放电灶的儿童期癫痫:其发作与(2)相似外,另有下列特点:发病年龄从1岁半至17岁(平均7岁);发作先有视觉症状如黑朦、视幻觉(移动的光点等)或错觉(视物变小等),常继以偏侧阵挛发作或自动症,偶可有GTCS。约1/4患儿发作后可有偏头痛样头痛。闭眼时脑电图出现枕区高幅棘慢综合波或尖波反复发放,可向颞-中央区扩延,睁眼时消失,可与不典型失神发作等鉴别。此型较少见,预后不定。
(4)Lennox-Gastaut综合征:也有称小发作变异型或不典型失神发作。发生于1~8岁儿童,但1~2岁最多,发作形式多样,包括强直发作,失张力发作,失神发作,肌阵挛发作,GTCS和局限性发作。同一患儿可有2、3种发作混合出现,发作频率高。脑电图表现2.5c/s以下的棘-慢波综合。脑损害体征和智能障碍比较常见,发作很难控制,静滴大剂量肾上腺皮质激素有一定效果。病因与婴儿痉挛相同,50%是从后者演变而来。
(5)诱发性癫痫:又称反射性癫痫。约有5%的癫痫患者,在某些特定体内外因素如缺睡、酒精或药物撤除等情况下诱发发作;某些刺激如闪光(光源性癫痫)、声音(听源性癫痫),或阅读(阅读性癫痫),以及奕棋、运动、拍打等均可诱发。抗癫痫药的应用同其他类型癫痫,但治疗效果不佳,需避免诱发因素。防止电视性癫痫可用单眼观看或不要过于靠近电视机,室内电灯不要全闭。
【实验室及特殊检查】
一、常规脑电图
脑电图(EEG)癫痫样发放是诊断各型癫痫唯一的客观证据,因此列为常规的检查方法。发作间歇期的多次脑电图记录,加上各种诱发方法,对各型癫痫发作的阳性率可达80%~85%。若能在发作时作描记,则更具诊断意义,但发作期因肌肉痉挛,脑电图受干扰而不易描记,一般为由低幅快频率的棘波开始,逐渐变为高幅尖波,最后变为慢波,待抽搐停止,进入电活动抑制状态,脑电图呈低平记录,然后再出现慢波而逐渐变为正常。发作间歇期,约20%~30%EEG正常;40%为非特殊性异常,仅30%~40%脑电图可有节律紊乱、阵发性尖波、棘波或棘-慢综合波等癫痫样发放。发作间歇期脑电图正常者往往易被抗痫药控制,预后较好。
由于某些正常人可以有轻度节律紊乱,有些非癫痫疾病的脑电图也可有阵发性发放,而抗癫痫药物又可使部分脑电图趋向正常,所以脑电图的结果必须结合临床综合判断。脑电图对典型失神发作,应用深呼吸等诱发试验,绝大部分可以起诊断作用;对婴儿痉挛症、不典型失神发作及肌阵挛发作的诊断也是可靠的;对发作时间较长而有些自动症表现的失神发作,包括以精神错乱为表现的失神发作持续状态与颞叶癫痫的鉴别尤其有用。一些弥漫性脑病,如慢病毒感染引起的亚急性硬化性全脑炎(SSPE),皮质-纹状体-脊髓变性等,脑电图上的周期性放电,具有较大的特征性意义。GTCS病人在发作间歇期描记到对称性同步化棘波一棘慢综合波等可考虑为特发性癫痫;而发现未曾料到的局部病灶,则提示继发性GTCS的可能。药物诱发试验(静注戊四氮或美解眠)因在正常人也可引起痫样放电,已不主张应用。深部病灶(如颞叶内侧面,底面)可试用鼻咽电极、蝶骨电极、皮质电极和深电极等。脑电地形图可显示局灶病变,但不能描记棘波、棘慢综合波,不能作为癫痫患者常规检查。
二、EEG特殊监测系统
(一)24小时EEG监测:可记录24小时或更长时间病人在清醒,活动或睡眠期间的脑电图,可提高癫痫诊断的阳性率,对明确癫痫类型、癫痫灶定位,以及对癫痫发病机制的研究有一定帮助。
(二)遥测脑电图录像监测系统(TEEG-VR):可以将患者发作的脑电活动与临床发作时的表现,包括意识、面部表情,四肢有无抽搐及全身的表现用计算机和录像系统记录下来,大大提高癫痫诊断的阳性率和正确性。
三、血液和脑脊液检查
昏迷时间较长而有抽搐的患者需作血糖、脑脊液检查等以与糖尿病或脑部炎症等疾病引起者鉴别。
四、影象学检查
1.头颅X线平片:颅内异常钙化可提示肿瘤、结节性硬化、面-三叉神经脑血管瘤(Sturge-Weber)综合征及陈旧性结核瘤等。
2.脑动脉造影:对疑为脑动静脉畸形,动脉瘤等病变需作脑血管造影(DSA)。
3.CT、MRI检查:可明确脑肿瘤、脑梗塞或脑出血、脑萎缩、脑积水,寄生虫等病变。Gastaut等报告6500例癫痫的CT检查,其中局灶性癫痫为5058例,CT有阳性变化者占63%;81例婴儿痉挛症中,CT异常有66例(81%)。
五、SPECT(单光子发射断层扫描)
对发现癫痫灶有较好效果。病灶区在发作间歇期为缺血性改变,而在发作时则呈血流异常增高的表现。
六、PET(正电子发射断层扫描)
对癫痫灶定位有帮助。病灶区在癫痫发作时显示代谢增高,发作间歇期代谢降低。
【诊断与鉴别诊断】
一、诊断
诊断包括二方面:一是确定是否癫痫;二是病因诊断。
在多数情况下,详细和精确的病史、临床特点、仔细的体格检查结合脑电图等辅助检查是不难作出癫痫诊断的。在询问病史时除了解每次发作,特别是首次发作的全过程外,还必须了解发作的频度;发作的时间是在白天、入睡时或清晨;发作的诱因(情绪、过劳、月经、发热、饥饿、饮酒、看电视等)以及用药情况等。
确定癫痫诊断后,必须进一步明确其病因。发病年龄对于推测癫痫病因有较大帮助,10岁以下考虑先天性发育障碍、产伤、代谢异常、维生素B6缺乏、苯丙酮酸尿幼稚症等;10~18岁以头部外伤、先天性颅脑畸形及特发性者为多;18~35岁多以头部外伤、脑瘤、脑寄生虫、药物成瘾及原发性为多;35岁以上头部外伤、脑瘤可能性增大;55岁以上脑血管病变及脑变性疾病居多。
其次根据以往病史、家族史、临床发作类型、有无神经系统局灶体症以及脑电图、头颅CT、MRI等检查,一般可以明确为原发性或继发性癫痫,如为肿瘤、颅内血肿、脑寄生虫、脑萎缩、脑卒中等病因一般也不难明确。某些先天性、代谢性疾病可伴有智能障碍、皮肤色素沉着或脱失、皮下结节、面部血管瘤等表现,有的还需进一步作血液生化检查。
对于GTCS发病年龄在中年以上的患者,以及部分性发作除良性儿童中央区-颞部棘波癫痫、儿童枕部放电灶癫痫及原发性阅读癫痫为特发性外,一时找不到脑部明确的损害部位的病人,尚须随访复查。
二、鉴别诊断
(一)癔症性抽搐:假性发作属心因性疾病,过去归入癔病范畴,多见于青、中年女性,临床表现多样,常表现为全身肌肉的不规则收缩,而且反复发生。其与GTCS鉴别一般并不困难。前者发病前常有一定的情绪因素,多在有他人在场时发生,神志并不丧失,常可有哭叫,挥臂踢腿等随意动作,大多数无咬舌、跌伤及大小便失禁,瞳孔对光反应消失;发作历时数十分钟至数小时或更长时间;经他人抚慰或暗示性治疗后可中止发作;抗痫治疗无效,停服抗痫药也不引致发作加重。
但值得注意的是:有精神运动性发作的患者,发作时有精神症状,包括情感色彩,无理吵闹,自动症等需与癔症抽搐发作仔细判别,前者有意识障碍,事后也无记忆,脑电图往往可发现颞叶局灶性异常。
(二)晕厥:晕厥是体循环障碍导致脑部广泛性短暂缺血引起的短暂意识丧失,可跌倒,但其发生不如失神发作那样突来突去而较缓慢,常先有头昏、眼前黑朦,甚至心慌、出汗、恶心、胸闷等症状,无抽搐,平卧后逐渐恢复,但体力恢复较缓慢。晕厥发生常有引起体循环障碍的诱因,如情感刺激或疼痛刺激,持久站立,出血,脱水,排尿,突然起立等;发作时脸色苍白、大汗。
(三)偏头痛:偏头痛的视觉先兆以及偶然出现的肢体感觉异常或轻偏瘫需与局限性发作鉴别。偏头痛的先兆症状持续时间较长,至少数分钟,随后有更长时间的搏动性头痛,常伴有恶心、呕吐。脑电图一般正常,但某些偏头痛病人的脑电图有痫样放电,有人认为可能为头痛型癫痫,但随着年龄增长逐渐好转,因此很多人对头痛型癫痫的诊断持否定或怀疑态度。原发性癫痫首发年龄多在20岁以前,偏头痛多在20~30岁左右。然而,这二种疾病可在同一病人身上同时或先后发生,临床上称做偏头痛-癫痫综合征(migraine-epilepsy syndrome)。
(四)低血钙症:表现为手足搐及或喉痉挛,而不是真正的癫痫发作,无意识障碍,Chvostek征阳性,Trousseau征阳性,但甲状旁腺功能减退往往癫痫发作与手足抽搐并存或仅出现GTCS,血钙及血磷测定可以确诊。此外,在婴儿和儿童中低血钙常是痫性发作的潜因。
(五)低血糖症:能反复发作昏迷和抽搐者一般仅见于胰岛腺肿瘤。可表现为全身性或局限性运动性发作,多在清晨或夜间发作,一般有明显前驱症状,如心悸、出汗、眩晕、饥饿感、恶心、烦躁,行为异常等。注射葡萄糖后症状迅速消失,血糖检查可确诊。多次或严重血糖发作可引起脑的器质性损害,导致失神发作和精神运动性发作。
(六)发热惊厥:部分婴儿当体温在38度以上易发生抽搐,多发生在1~3岁之间。曾有人认为是癫痫的一种类型,也有人认为是一种遗传性癫痫倾向,一部分将来转变为癫痫。对有延缓发作倾向(尤其5岁以后仍然有发作),脑电图异常或呈局灶性发作的病儿,当属癫痫,应作长期治疗。
(七)某些药物偶尔能在某些病人引起癫痫发作,例如促肾上腺皮质激素、肾上腺皮质激素、普鲁卡因、异烟肼、吩噻嗪类(如氯丙嗪)、水杨酸盐等,询问病史需加以注意。
【治疗】
一、西医治疗
颅内占位病变首先考虑手术治疗,其他原因引起的癫痫,如炎症、脑血管病、缺氧、电解质紊乱等也应首先考虑病因治疗。大多数癫痫病人需要药物治疗,以控制其发作。
(一)用药原则
诊断一旦确立,在一年内出现第二次癫痫发作后,即应开始抗痫药物治疗。根据发作类型选择适当的单剂药物治疗,一般从小剂量开始,例如卡马西平用100mg/d,丙戊酸钠用200mg/d,氯硝西泮(氯硝安定)用0.5mg/d,再缓慢增量,逐渐调整至能控制发作而又不出现不良反应为度,可测定血中抗癫痫药物浓度作参考。若增加至最大耐受量或有效血液浓度而仍不能控制发作时可考虑更换或合并应用其他药物。但用药务求精简,切忌杂药乱投,反而增加不良反应。更换药物应逐渐过渡,可先在原用药物基础上加用新药,然后逐渐减少至停止原用药物。药物维持剂量应保持稳定,突然减少或撤、换药物可引起癫痫发作,甚至癫痫持续状态。遇有影响发作的因素如发热、疲劳、睡眠不足,妇女经期等情况,可临时酌加剂量。应坚持长期服药,至完全控制癫痫发作3~5年以上才可考虑逐渐减药,减药过程亦需1~2年以上。
各类癫痫发作首选药物有所不同:特发性GTCS首选丙戊酸钠,其次为苯妥英钠或苯巴比妥等。但苯巴比妥(鲁米那)不应与扑米酮合用,后者的主要代谢产物为苯巴比妥,可致不良反应相加。继发的GTCS则首选卡马西平,其次为苯妥英钠或苯巴比妥。苯妥英钠和卡马西平的作用可能为限制放电的扩散。丙戊酸钠可能通过使脑内GABA的浓度增高而提高癫痫阈。但苯妥英钠与扑米酮有时可使失神发作增多,应注意。
失神发作首选丙戊酸钠(镁),其次为氯硝西泮,但个别失神发作患儿应用氯硝西泮后失神发作控制,但发生GTCS。过去应用乙琥胺治疗失神发作,也有诱发GTCS(可酌加苯巴比妥),丙戊酸钠用较大剂量而不能控制发作时可加用小剂量氯硝西泮。应用丙戊酸钠头半年应每月检查肝功能。
不典型失神发作的治疗较困难,可试用肾上腺皮质激素合并丙戊酸钠加氯硝西泮,或丙戊酸钠加卡马西平。
单纯部分性发作首选卡马西平,其次为苯妥英钠或苯巴比妥。复杂部分性发作首选卡马西平,其次为苯妥英钠、扑米酮、苯巴比妥。
婴儿痉挛症应在发病后一个月内给予肾上腺激素治疗。促肾上腺皮质激素ACTH,每日25~50单位,2~4周后改为口服地塞米松0.3~0.5mg/kg,共4周,然后再减量维持。也可用泼尼松5~10mg,每日3次口服,4周后减去5mg,每2~4周后再减去5mg,然后以每日或隔日5mg维持10~12个月。硝西泮(硝基安定)对控制痉挛发作有效,可以同皮质激素合用。
肌阵挛癫痫亦较难控制,可选用丙戊酸镁和氯硝西泮,而苯妥英钠可能使之加重。
具有中央区一颞叶棘波的良性儿童癫痫或枕部棘波癫痫如发作稀少,不必服药,如发作次数较多可选用卡马西平或丙戊酸钠。
(二)常用抗癫痫药物
1.丙戊酸钠(镁):常用剂量成人为600~1800mg/d;儿童20~30mg/kgd。半衰期(t1/2)为9~21小时。有效血浓度50~ 100μg/ml。药物血浓度达到稳定状态时间(Tss)为3~6日。作用机理为抑制GABA转氨酶和谷氨酸脱羧酶,从而抑制GABA降解并增加其合成,增加脑内抑制性递质GABA含量。主要不良反应为皮疹、震颤、共济失调和体重增加。严重不良反应为肝脏损害和血小板减少。
德巴金,500mg/片,为丙戊酸钠缓释剂型,1日1次口服,常用剂量为500~1000mg/d。
2.卡马西平:常用剂量为300~600mg/d。t1/2为20~55小时。有效血浓度4~10μg/ml。Tss5~14日。药理作用可能为减少高频持续的反复点燃。主要不良反应为皮疹、白细胞减少和头晕、共济失调。严重不良反应为再生障碍性贫血、粒细胞缺乏、剥脱性皮炎。国产卡马西平0.1/片;进口名为得理多,0.2/片。
3.苯妥英钠:常用剂量成人为200~500mg/d,儿童5~10mg/kg.d。t1/2为10~34小时。有效血浓度10~20μg/ml。Tss14~28日。药理作用为稳定神经膜,防止钠离子内流,减少强直后电位的增强及增强GABA介导的抑制和减低兴奋性突触传递。主要不良反应为皮疹、复视、共济失调、低血钙、齿龈增生等。严重不良反应为剥脱性皮炎、可逆性淋巴结病、粒细胞缺乏、系统性红斑狼疮等。
4.苯巴比妥:常用剂量为60~180mg/d。t1/2为50~160小时。有效血浓度15~40μg/ml。Tss14~28日。药理作用为防止痫性电活动的传导。主要不良反应为皮疹和镇静或失眠、共济失调。严重不良反应为剥脱性皮炎。
5.氯硝西泮:为二氮杂类,0.5mg/片、2mg/片。常用剂量成人为1~10mg/d,儿童<1岁0.25mg/d,1~5岁0.5~1mg/d,6~12岁1~6mg/d。t1/2为20~60小时。有效血浓度0.015~0.05μg/ml。Tss5~14日。药理作用可能作用在GABA突触。主要不良反应为嗜睡和共济失调。
6.乙琥胺:常用剂量为500~1500mg/d。儿童:10~15mg/kg.d。t1/2成人为50~60小时,儿童为20~40小时。有效血浓度40~120μg/ml。Tss6~14日。药理作用为减少重复性传递和抑制皮质兴奋性通路。主要不良反应为皮疹和精神症状。严重不良反应为粒细胞缺乏。
7.扑米酮:常用剂量为500~1500mg/d;儿童为15~30mg/kg.d,t1/2为12小时。有效血浓度5~15μg/ml。Tss14~30日。药理作用为减少突触传递。主要不良反应为嗜睡、皮疹、巨幼红细胞性贫血、精神症状和共济失调。严重不良反应为骨髓抑制、剥脱性皮炎。
上述药物除苯妥英钠和苯巴比妥的半衰期较长可每日1次服用外,其余药物应分次服用。现有抗癫痫药物均有不同程度的镇静嗜睡作用,继续服用后逐渐减轻。一部分病人出现轻度过敏反应如发热、皮疹、粒细胞减少、血小板减少等。多数药物在血浓度超过治疗浓度后出现共济失调、眼球震颤等神经症状,甚至精神症状和不自主动作,由于苯妥英钠治疗量所致的血药浓度个体差异大(15~40μg/ml)可能服药量不大,即已产生此不良反应,应测定血药浓度调整剂量。少数病人在长期服药后(尤其是苯妥英钠)可引起叶酸缺乏性巨幼红细胞贫血,应加服叶酸。卡马西平、苯妥英钠等可能产生剥脱性皮炎,严重骨髓抑制,丙戊酸钠可产生肝脏中毒等严重不良反应,均应迅速停药。治疗过程中必须定期体检及检查周围血象和肝肾功能等。
抗癫痫药物血浓度测定应在药物达到Tss时间后进行,且因药物的有效部分是未与蛋白质结合的游离部分,因此有条件时应测定游离部分浓度。苯妥英钠与丙戊酸钠竞争蛋白结合点,使游离成分增加,因此更需测定游离部分浓度。监测药物血浓度对于卡马西平、苯妥英钠、苯巴比妥、乙琥胺等有重要意义;而对丙戊酸钠和地西泮(安定)类,则因脑浓度和受体结合度与血浓度不呈相关,但可用防止其到达中毒量的参考。
苯妥英钠、卡马西平和苯巴比妥均诱导同一肝酶代谢系统,同时服用徒然加快各自的廓清速度而血浓度共同降低。
丙戊酸钠与苯巴比妥合用时,使后者浓度增高20%~25%,易造成中毒,此外,尚可导致意识不清,其机制尚未明了,应予注意。
(三)发作时的治疗
癫痫发作时的治疗主要是对GTCS和有精神发作病人的防护措施,GTCS者应即夹其侧卧,使唾液和呕吐物流出口外,不致吸入气道。在其张口时,迅速将折叠成条状的小毛巾或手帕等塞入上下臼齿之间,以免舌部咬伤。解松衣食及裤带,以利呼吸通畅。抽搐时不可用力按压患者的肢体,以免骨折。对癫痫精神发作病人,应防止其自伤、伤人或毁物。
对于癫痫持续状态则必须从速制止发作,并保持气道通畅和正常换气,如放置口咽通气管,给予吸氧等。在积极治疗诱因的同时,可选用下列药物之一。但这些药物通过呼吸循环功能都有不同程度的抑制,必须严密观察。
1.地西泮(安定):10~20mg,于5~10分钟内缓慢静脉注射(速度不超过每分钟2mg),15~20分钟后可重复应用,总量不超过30mg。儿童剂量为0.25~0.5mg/kg,一次不超过10mg。安定作用时间短,可用安定100~200mg溶于葡萄糖盐水500ml中于12小时缓慢静滴。安定注射偶可产生呼吸抑制,呼吸道分泌物大量增加或血压降低,应即停止注射。
2.苯妥英钠:一般成人用0.5~1.0g(10~20mg/kg)稀释于生理盐水中,静脉注射,注射速度每分钟不超过50mg。有心脏病、低血压和肺功能不全史者应慎用。
3.水合氯醛:10%,20~30ml(儿童0.5ml/kg)保留灌肠。
4.氯硝西泮:1~4mg静脉注射,但此药物对心脏、呼吸的抑制作用较地西泮为强。亦可用氯羟西泮(lorazepam)4~8mg静注,于2分钟内注完,作用较地西泮持久,对心脏呼吸的抑制较地西泮为弱。
少数病人如仍难以控制,则可应用利多卡因,甚至硫喷妥钠全身麻醉。
给药同时应注意水、电解质及酸碱平衡,应监测血葡萄糖、电解质、PH、PO2、尿素氮、血象等;并作心电、血压、呼吸等监护。高热可给体表降温,脑水肿可静注甘露醇。应预防和积极控制感染。
抽搐停止后,可给苯巴比妥钠0.2g肌肉注射,隔8~12小时一次维持控制24~48小时不再复发,以后鼻饲或清醒后可改口服抗癫痫药物(用间歇期剂量)。
二、中医治疗
(一)辨证论治
古代医家曾按癫痫的病因,发作时声、形,以及脏腑辨证等分为多种类型。现多已不采用,现代中医临床对癫痫的分型,各家报道亦多寡不一。但中医对癫痫的病因病机分析,不外惊、郁、风、痰、热、瘀、虚七端,结合临床表现,一般多分为风痰闭阻(或肝风痰浊)、痰火内闭(或肝火痰热)、心脾两虚、肝肾亏虚(或髓海亏虚)、瘀阻脉络(或瘀血阻窍)等型。
1.风痰闭阻
[主证]发病急骤,病史较短,发作前可有先兆,如眩晕,肢体麻木,身体局部抽动等,发作时突然跌仆,啼叫,不省人事,强直抽搐,口眼相引,小便失禁,痰声漉漉,涎沫较多,发作后神识昏朦,困倦多睡。也有短暂神志不清,或精神恍惚,表情漠然,而无抽搐者。舌淡苔白腻,脉弦滑。
[治法]涤痰熄风,开窍定痫。
[方药]定痫丸加减:胆南星20g,姜半夏20g,川贝母6g,竹沥10g,天麻15g,僵蚕10g,全蝎10g,菖蒲15g。
神识昏朦较久加郁金以助开窍醒神;惊恐不安加琥珀粉(冲)1.5g,茯神、远志以镇惊安神,并可加白术、陈皮以健脾助运化痰。
2.痰火内闭
[主证]平素情绪急躁,心烦失眠,大便秘结,内热口臭,咯痰不爽。发作前可有头痛,胸闷。发作时卒倒叫吼,不省人事,牙关紧闭,两目上视,强直抽搐,气粗痰鸣,口吐涎沫或血沫,身热。舌红苔黄腻,脉弦滑数或浮数。
[治法]清肝泻火,化痰开窍。
[方药]龙胆泻肝汤合涤痰汤加减:龙胆草10g,生石决明30g(先下),山栀10g,泽泻10g,木通5g,车前子15g(包煎),胆南星15g,姜半夏15g,枳实10g,竹茹10g,菖蒲10g,天麻10g,钩藤10g(后下),全蝎5g,地龙10g,当归10g,生地15g,生甘草15g。
若痰火壅实,大便秘结,可加生大黄(后下)、青礞石(先下)以祛痰泻火通腑。
3.心脾两虚
[主证]平日倦怠乏力,心悸少寐,胸闷,健忘头昏。发作时面色晦滞或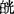 白,四肢厥冷,神识昏朦,踡卧拘挛,或抽搐频发,啼声低怯。舌淡苔白腻,脉细。
白,四肢厥冷,神识昏朦,踡卧拘挛,或抽搐频发,啼声低怯。舌淡苔白腻,脉细。
[治法]健脾祛湿,化痰定痫。
[方药]六君子汤加味:党参30g,茯苓15g,白术15g,炙甘草15g,陈皮10g,姜半夏15g,制南星15g,菖蒲15g,地龙10g,蜈蚣2条。
如有形寒肢冷,偏于阳虚者可加制附子、干姜以温阳化湿。
4.肝肾亏虚
[主证]癫痫频繁发作,神思恍惚,面容憔悴晦暗,失眠,健忘,头晕目眩,腰膝痠软,神疲乏力。舌红或淡苔少或薄腻,脉弦细或细弱。
[治法]补养肝肾。
[方药]大补元煎加减:生晒参6g(另煎),炒山药15g,山茱萸15g,熟地黄15g,枸杞子15g,杜仲15g,当归10g,菖蒲15g,远志6g,天麻15g,钩藤15g(后下),炙甘草15g。
形寒肢冷,舌淡胖苔白腻可加制附子、肉桂(后下)。
5.瘀阻脉络
[主证]有头部跌撞、脑部受伤史,或癫痫日久不愈。平时可有头痛,精神抑郁,肢体麻木或头面麻木等。发作时症状较固定,抽搐为全身或局部,发作后常头痛。舌质紫黯或瘀点、苔薄白,脉涩或弦紧。
[治法]活血化瘀,通络定痫。
[方药]血府逐瘀汤加减:当归15g,川芎15g,桃仁10g,红花10g,生地15g,赤芍15g,柴胡10g,枳壳6g,桔梗10g,牛膝15g,僵蚕10g,地龙10g,蜈蚣2条,甘草6g。
有明确头部外伤史,可加丹参等以加强活血祛瘀作用。
以上诸型可交错互见,其中风、痰、瘀、虚最为常见。活血化瘀法除了用于外伤血瘀,久病夹瘀之外,尚可配合用于其他各型。因癫痫发作均属动风之象,可根据“治风先治血,血行风自灭”的理论,配合熄风定痫药物,往往效果更佳。
熄风定痫之品常用全蝎、蜈蚣、僵蚕、地龙、壁虎、乌梢蛇等虫类药,尤以前二种常用,但此二药入汤剂效差,而以研细粉或制成丸药、片剂吞服为宜。
(二)中医药其他疗法
1.中成药
(1)医痫丸孕妇禁用。每次6g,1日2次,口服,用于各型癫痫。
(2)蝎蜈片每次2片,1日2次,口服,用于各型癫痫。
(3)桂芍镇痫片每次3片,1日2次,口服,用于各型癫痫。
(4)神康宁片每次5片,1日3次,口服,用于各型癫痫。
2.针灸疗法
(1)体针:发作时:百会、人中、后溪、涌泉。均用泻法。
间歇期:鸠尾、大椎、腰奇、间使、丰隆;GTCS加申脉、照海;小发作加内关、神门、神庭;局限性发作加合谷、太冲、阳陵泉、三阴交;精神运动性发作加神门、巨阙。
(2)穴位埋线:双侧丰隆穴、内关穴皮下埋植羊肠线,3个月埋1次,共埋3次。
(3)头针:在脑电图出现异常放电灶的相应部位或运动区、感觉区作头针治疗,手法为快速,大幅度捻转,隔日1次,30次为1疗程。
(4)耳针:双侧神门穴各注复方冬眠灵0.1毫升,1日1次,注后静卧休息。也可选神门、心、枕、肾、皮质下、脑点等穴作耳穴贴敷。
以上各种方法治疗期间,均不能骤减或停抗痫药物。
【预防】
降低产伤和预防脑外伤,降低脑部感染性疾病(尤其在婴幼儿),以及降低中风等疾病的发病率,可以降低癫痫的发病率。对于新生儿和婴儿期可能导致脑缺氧的情况。如高热惊厥,必须及时控制,发作频繁的宜长期服用抗痫药物或中药,至3~5岁不再发生为止。
原发性癫痫与遗传有关,其有关的亲属中有较多致病基因携带者,因此如果进行近亲婚配,则其子女中发病率比非近亲婚配者为高。但由常染色体显性基因所遗传的癫痫仅占癫痫病人的0.5%~3%,且属于多基因遗传现象(这些基因对表现型的影响都较小,但具有累加作用)。因此癫痫病人应避免近亲结婚,而婚前或胎儿尚无遗传学检查方法可以预防子代发病。
附1:诊断标准
中医诊断标准(《中医新药临床研究指导原则》)第一辑,中华人民共和国卫生部制订,1993)分中医痫证诊断和中医辨证两项。
1.中医痫证诊断标准
(1)发作前病人往往有先兆,发作时突然昏倒,不省人事,两目上视,四肢抽搐,口吐涎沫,或有叫吼声,醒后如常人。
(2)轻者,仅有突然神呆,面色苍白,或两目凝视,头向前倾,短时间即恢复正常。
(3)反复发作,发无定时,发作时间长短不等,多数在数秒至数分钟即止,少数达数小时以上,苏醒后对发作情况一无所知。
(4)脑电图检查异常。
2.中医辨证
(1)风痰闭阻证
发作时突然昏仆,牙关紧闭,两目上视,四肢抽搐,口吐涎沫,发作时有胸闷、眩晕等先兆,醒后尚有头昏、神倦,苔白腻,脉弦滑。
(2)痰火内闭证
发作时昏迷,抽搐倍甚,口苦而干,目赤便秘,舌红,苔黄,脉弦滑数。平时或发作前情绪急躁,头痛失眠。
(3)肝肾亏虚证
痫证时有发作,精神萎靡,头晕目眩,智力减退,腰膝痠软,舌红,苔少,脉弦细。
(4)心脾两虚证
痫证屡发,神疲乏力,心悸少寐,健忘头昏,面色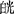 白,食少,舌淡,苔薄,脉细。
白,食少,舌淡,苔薄,脉细。
(5)气血瘀滞证
(6)痫证屡发,头部刺痛或痛有定处,面色黧黑或晦暗,舌质紫暗或有瘀点,脉涩。
附2:疗效评定标准
(一)卫生部药物临床研究指导原则,1988
受试者在试验研究之前的3至6个月内,每月至少临床发作的次数不少于1~2次,总的次数不少于6次。试验治疗的疗程至少不少于6个月。
显效:发作次数减少76%~100%。
有效:发作次数减少51%~75%。
改善:发作次数减少26%~50%,或发作的间歇期延长和/或发作程度减轻,发作持续时间缩短。
无效或恶化:发作次数减少25%以下或增多者。
(有效应在50%以上)
(二)中药新药临床研究指导原则,第一辑,1993
1.痊愈:发作完全控制3年以上,脑电图恢复正常。
2.显效:发作频率减少75%以上,或与治疗前发作间隔时间比较,延长1年以上末发作,脑电图改变明显好转。
3.有效:发作频率减少50%~75%,或发作症状明显减轻,持续时间缩短1/2以上,脑电图改变有好转。
4.无效:发作频率、程度、发作症状、脑电图均无好转或恶化。