癫痫
出处:按学科分类—医药、卫生 山东科学技术出版社《新编全科医生手册》第425页(4626字)
癫痫是一组临床综合征,其特征为反复发作的大脑神经元异常放电,导致暂时性大脑功能失调。临床表现为运动、感觉、意识、自主神经、精神等不同障碍或兼而有之。其发病率为0.5%~1%,多在儿童及青少年时发病。
【病因】
1.原发性癫痫:至今还查不出明确的脑部结构变化或代谢异常。与遗传有密切关系。
2.继发性癫痫:见于多种脑部损害和代谢障碍。如先天性脑畸形、脑积水、外伤、感染(脑炎等)、中毒、变性、颅内肿瘤、脑血管病代谢紊乱等。
【发病机理】 癫痫发作是由于神经元的异常放电所致。神经元放电是神经系统的正常生理功能,一般在1~10次/秒之间。当脑部受到损害后,引起结构、生化和正常膜电位的改变,此时,病变神经元的放电频率可达每秒数百次至千次以上。这种癫痫性放电若停留于病灶附近的大脑皮质,临床上便引起单纯部分性发作;若传至丘脑和中脑网状结构,便出现意识丧失。再经丘脑投射至大脑皮层,便可引起全身性强直一阵痉挛发作;若癫痫性活动在边缘系统内传播则表现为复杂部分发作。
【临床表现】
1.部分性发作
(1)单纯部分性发作(局限性发作)
①运动性发作:多见于一侧肢体或口角(或眼睑)的抽动,也可表现为由一处开始向外扩散,例如拇指经手、上肢、肩部扩展,称为杰克逊氏癫痫。较严重的发作后,可遗留短暂的瘫痪(Todd瘫痪)。
②感觉性发作:表现为发作性局限于口角、手指,足等部位的感觉异常,如发麻、刺痛等。
③自主神经发作:表现为皮肤发红、苍白、出汗、心悸、腹痛、不可控制的大小便等。
④特殊感觉性发作:如闪光、噪音、眩晕感等。
(2)复杂部分性发作:亦称精神运动性发作或颞叶癫痫。主要特征是在意识障碍为背景的基础上,出现错觉、幻觉等精神症状,以及自动症等运动障碍,如起立徘徊、吞咽、咀嚼、脱衣、外出远行。发作一般持续数分钟至半小时,甚至长达数小时至数日,事后对其行为不能记忆。
2.全身性发作
(1)全身强直-阵挛发作(大发作):以意识丧失和全身抽搐为特征,可分为3期:
①惊厥前期:可出现感觉、运动、精神症状,如心悸,上腹不适,视、听、嗅幻觉,抽动,恐惧等。
②惊厥期:立即意识丧失,跌倒于地,全身抽动。强直期:全身骨骼肌持续性收缩,头后仰或转向一侧,眼球上窜或斜视。喉部痉挛,发出叫声,口突然闭合,咬破舌头,上肢强直或屈曲,下肢伸直。此时呼吸停止,发绀,瞳孔扩大,光反射消失。此期持续10~20秒,之后肢端出现细小震颤。阵挛期:肌肉出现一张一弛的节律性抽动,频率逐渐减慢,最后一次在强烈痉挛之后,抽搐突然停止。此期患者口吐白沫,小便失禁,历时1~3分钟。
③惊厥后期:阵挛停止,继之进入昏睡。此时呼吸首先恢复,意识逐渐清醒,醒后感觉全身酸痛和疲乏,对整个过程全无记忆。发作全过程为5~15分钟。个别患者在完全清醒前有自主动作或情感变化,如暴怒、惊恐等。
(2)失神发作(小发作):多见于儿童和少年。典型失神发作特征为突然、短暂的意识障碍。表现为动作中断、手持物体掉落、两眼凝视、呆立不动、不抽动、不跌倒、呼之不应等。事后立即清醒,一天可发作数次或百次以上,一次发作持续5~30秒。若发作和恢复均较缓慢,肌张力改变明显,为非典型发作。若单纯失神伴轻微阵挛动作,称为肌阵挛性小发作。
3.癫痫持续状态:指一次癫痫发作持续30分钟以上,或连续频繁多次发作,以致发作间隙中持续昏迷者,称为癫痫持续状态。常伴有高热、脱水、酸中毒,如不及时治疗,常因生命功能衰竭而死亡。
4.头痛型和腹痛型癫痫:为特殊形式的间脑性癫痫。分别表现为发作性的头痛和腹痛,常伴以苍白、出汗、恶心、呕吐等植物神经症状,历时数分或1小时停止。无阳性体征,间歇期正常。
原发性癫痫在发作间歇期间并无异常,仅有多年和频繁大发作的患者,可能呈现精神衰退现象。而继发性癫痫的体征首先取决于原发病变。
【诊断】
1.仔细询问病史,包括患者、家属和目睹者。询问初发年龄,有无上述各种病因,以及发作时的表现等。
2.详细体检。
3.进行实验室及其他检查
(1)脑电图有较大的诊断价值,阳性率达80%。大发作强直期为高波幅弥漫性10周/秒、波,阵挛期为弥漫性慢波,间以成群棘波,惊厥后期呈低平波形。小发作为典型3周/秒、棘-慢综合波。局限性发作为局限的棘波、尖波、棘-慢波。婴儿痉挛症表现为弥漫性高幅度慢活动,杂以散见的棘波。
(2)进行血、尿、粪常规化验,肝肾功能、血液生化和脑脊液检查等,对查明继发性癫痫病因有所帮助。其他如头颅X线照片,脑血管造影,CT、MRI和SPECT对引起癫痫脑部疾患的定位、定性诊断可提供有价值的客观证据。
【鉴别诊断】
1.癔病:需与强直-阵挛发作鉴别,其鉴别要点为:①癔病发作皆在有人在场及情感刺激后。②发作时间较长,常在数十分钟及数小时。③发作形式无规律,瞳孔、角膜反射无改变。④无尿失禁、舌咬伤等。
2.晕厥:需与失神发作鉴别,其鉴别要点为:①晕厥多有情感或疼痛刺激史。②多在脱水、出血、持久站立、排尿、咳嗽时发生。③发作时脸色苍白、眼前发黑、出冷汗,且意识和体力恢复较慢。
3.屏气综合征:本征是婴幼儿由于疼痛或不能满足某些要求而出现剧烈的长时间啼哭之后突然呼吸暂停、面色发绀、全身松软无力、双眼上翻,间或出现轻微抽动。根据其特征性表现不难与癫痫鉴别,且本征多见于3岁之前,脑电图检查亦无痫波出现。
【治疗】
1.病因治疗:低血糖、低血钙等代谢紊乱的治疗应针对病因。对颅内占位性病变、脑血管畸形等可进行手术治疗。对一部分经长期药物治疗仍不能控制者也可施行手术治疗。现已开展痫性病灶切除、杏仁核毁损和胼胝体部分切断术等,并取得了一定成效。
2.对症治疗
(1)抗癫痫药物的使用:1年发作2次以上,可进行药物治疗。常用药物见表4-19。
表4-19 常用的抗癫痫药物
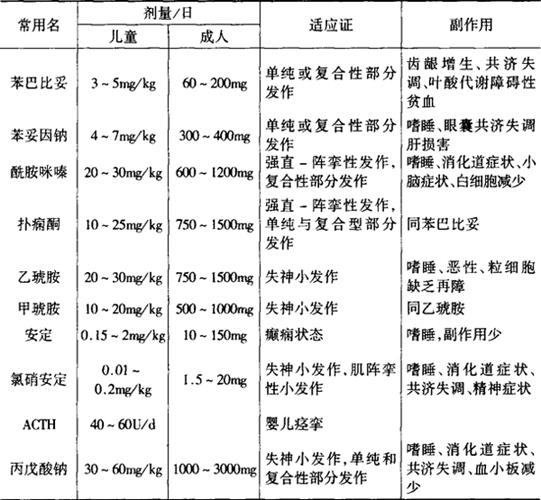
用药原则:
①根据类型选择药物:原发性强直-阵挛发作依次选用丙戊酸钠、苯妥英钠、苯巴比妥。继发性强直-阵挛性发作、局限性发作,选用苯妥英钠、卡马西平、苯巴比妥。失神发作(小发作),选用乙琥胺、丙戊酸钠、氯硝安定。复杂症状部分性发作选用卡马西平、苯妥英钠、扑痫酮。
②剂量与合并用药:最合适剂量是既能控制发作又无明显毒性反应。由于个体对药物代谢速度有差异,故临床用药均应自低剂量开始,观察7~10天,如不能控制再逐渐增加。如有条件可通过药物血浓度的检测来控制药物剂量。当一种药物效果不满意,或为拮抗第一种药物副作用时,可合并使用第二种药物。在撤换和增加药物时,必须在3~5天内递减要撤换的药物,同时递增新用第二种药物。突然停药可诱发癫痫持续状态。
③治疗终止:大发作和局限发作,在完全控制3年后;失神发作完全控制6个月后可考虑停药。停药前要逐渐减量,一般不少于6个月。精神运动性发作很难完全控制,即使控制,也宜长期小量维持。停药过程中应参考脑电图变化。
④严密观察副作用并及时处理:常见副作用为皮疹、发热、胃肠症状、牙龈增生、毛发增生,亦可有粒细胞缺乏、肝功能损害及震颤、共济失调等。根据副作用轻重,可减量、停药或更换,因此用药期间须定期复查血象或生化检查。
(2)发作时的防护:发作时要防止跌伤、骨折、舌咬伤等,要保持呼吸道通畅,在意识恢复期间,要避免自伤或伤人。
(3)癫痫持续状态的治疗
①安定:为首选药物,一般静注2~3分钟后即可生效。成人10~20mg、儿童0.25~1mg/kg缓慢静脉注射。由于30~60分钟血浆内浓度降低50%,需继续静脉滴注,或同时给予长效抗痫药如苯巴比妥钠、苯妥英钠。
②阿密妥钠:成人量为0.25~0.5g,溶于10~20ml注射用水内,以每分钟不超过0.1g的速度静脉缓注;儿童用量:1岁为0.1g,5岁为0.2g。本药抑制呼吸中枢作用较强,应特别注意。
③水合氯醛:成人用10%水合氯醛20~30ml,儿童0.5ml/kg保留灌肠。
④苯巴比妥钠:本药吸收较慢,作用较持久,1次成人量为0.2g,肌肉注射,6~8小时1次,可持续用2~3天。
⑤苯妥英钠:为长效抗痫药,静注60分钟达血浆有效浓度,在血内70%~95%与蛋白结合,故首次量宜大。成人0.25~0.5g以注射用水稀释静脉缓注。本药可使呼吸减慢、血压降低、心动过缓,甚至停搏,故应缓慢注射。
根据具体情况,选用上述一种或两种药物配合治疗,发作控制后给以维持量。降温、给氧、脱水、调节酸碱度、电解质等应酌情使用。