弥散性血管内凝血(DIC)
出处:按学科分类—医药、卫生 上海科学技术文献出版社《新编内科临床诊疗手册》第683页(6252字)
弥散性血管内凝血(disseminated intravascular coagulation,DIC)是由多种病因引起的全身性微小血管血栓形成性综合征。随着血栓形成,凝血因子和血小板被大量消耗,并继发地激活纤维蛋白溶解(纤溶)系统。临床主要表现为广泛性出血、循环衰竭、多脏器功能障碍和微血管性溶血性贫血等。DIC可发生于许多疾病的病理过程中。
【病因】
1.感染性疾病 占25%~40%。
(1)细菌感染 革兰阴性菌败血症如脑膜炎球菌、大肠埃希菌、变形杆菌、铜绿假单胞菌(绿脓杆菌)、痢疾杆菌;革兰阳性菌败血症如金黄色葡萄球菌、溶血性链球菌、肺炎双球菌等。
(2)病毒感染 肾综合征出血热、麻疹、巨细胞病毒感染、登革热等。
(3)立克次体感染 斑疹伤寒、恙虫病等。
(4)原虫感染 恶性疟、脑型疟等。
2.病理产科 占5%~12%。羊水栓塞、前置胎盘、胎盘早期剥离、死胎潴留、感染性流产、妊娠毒血症、葡萄胎、先兆子宫破裂等。
3.外科手术和创伤 占6%~23%。广泛性根治术、体外循环、大面积烧伤、挤压综合征、复合性骨折、毒蛇咬伤、器官移植排斥反应等。
4.白血病 占14%~27%。各种类型白血病,尤其是急性早幼粒细胞白血病。
5.恶性肿瘤 占7%~9%。前列腺、肺、乳腺、胃、胰腺、结肠、卵巢等癌肿。
6.肝脏疾病 占5%~12%。重症肝炎、肝硬化失代偿期、原发性肝癌等。
7.其他 占(10%~26%)。肺源性心脏病、严重心力衰竭、急性出血坏死性胰腺炎、溶血性输血反应、系统性红斑狼疮、结节性多动脉炎、血栓性血小板减少性紫癜、溶血尿毒症综合征、巨大血管瘤等。
【诊断】
1.临床表现 除原发病的临床症状外,主要有以下表现:
(1)出血 广泛性自发性出血是DIC最突出的症状,发生率为84%~100%。常见皮肤紫癜、瘀斑、鼻出血、口腔出血、阴道出血、咯血、呕血、血尿、便血、注射部位或手术创口渗血不止等,严重者可延及胸腔、心包或关节腔,颅内出血则是DIC致死的主要原因之一。
(2)休克 发生率为50%~60%。一过性或持久性血压下降,表现为四肢厥冷、发绀、少尿等。
(3)栓塞 发生率为45%~50%。微血栓形成可发生在全身各脏器,最常见于肺、肾、脑、肝、胃肠道及皮肤等,从而并发相应脏器功能障碍。肺受累表现为突然胸痛、呼吸困难、发绀及咯血。肾受累可发生蛋白尿、少尿、尿闭。脑组织受累表现为神志模糊、惊厥、嗜睡、昏迷。肝受累可发生黄疸与肝功能损害。皮肤黏膜微血栓表现为血栓性坏死。消化道受累可发生恶心、呕吐或消化道出血等。
(4)溶血 发生率为7%~33%。急性者多有畏寒、发热、腰痛、酱油色尿、少尿或无尿等,慢性者有苍白、乏力、贫血、黄疸等。
2.临床分期和分型
(1)分期 根据病理生理过程,DIC可分为:
1)高凝血期 凝血因子相继被激活,血液呈高凝状态,临床上可无症状,然而静脉采血常出现针筒内血液凝固现象。
2)消耗性低凝血期 过度凝血,广泛微血栓形成,导致凝血因子和血小板大量消耗,血液呈低凝状态,临床常表现为严重的出血倾向和循环衰竭。持续时间较长,是DIC的主要病理经过。
3)继发性纤溶亢进期 凝血过程逐渐减弱,纤溶系统被激活,大量纤溶酶生成,降解纤维蛋白(原)和凝血因子,此时出血症状进一步恶化伴有不可逆性内脏器官功能衰竭。
(2)分型 根据起病缓急和病程长短,DIC可分为:
1)急性型 起病急骤,数小时至1~2d内发病,出血、休克等症状明显而严重。常见于严重感染、羊水栓塞、溶血性输血反应、急性创伤和大手术后。
2)亚急性型 起病较缓,数日至数周内发病,出血症状相对较轻,有明显血栓形成症状。常见于恶性癌肿转移、急性白血病和死胎潴留等。
3)慢性型 起病缓慢,病程多为数周至数月,临床出血轻,休克及血栓形成少见。常见于慢性肝病、妊娠高血压综合征、结缔组织病、巨大血管瘤等。
此外,在DIC发生之前,诱发DIC的基础疾病的作用使血液呈高凝状态,表现为隐匿的血管内凝血,临床上无典型的DIC表现,称为DIC前期。
3.辅助检查
(1)主要诊断指标 同时有下列三项以上异常:
1)血小板计数(PLT)低于100×109/L(肝病、白血病低于50×109/L)或进行性下降或有两项以上血浆血小板活化产物升高,如β-血小板球蛋白(β-TG)、血小板第4因子(PF4)、血栓烷B2(TXB2)和血小板α颗粒膜蛋白(GMP-140);
2)血浆纤维蛋白原含量(Fg)低于1.5g/L(白血病低于1.8g/L,肝病低于1.0g/L)或进行性下降或超过4.0g/L;
3)血浆凝血酶原时间(PT)缩短或延长3s以上(肝病延长5s以上)或呈动态变化;
4)血浆纤维蛋白(原)降解产物(FDP)超过20mg/L(肝病超过60mg/L)或D-二聚体(D-D)水平升高(阳性)或3P试验阳性;
5)血浆因子Ⅶ∶c活性低于50%(肝病必须具备);
6)抗凝血酶(AT-Ⅲ)含量及活性降低(不适用于肝病);
7)纤溶酶原(PLG)含量及活性降低。
(2)疑难病例诊断 除上述指标外,还有下列一项以上异常:
1)凝血活化产物升高:血管性血友病因子抗原(vWF∶Ag)、vWF∶Ag/FⅦ∶c比值、凝血酶原片段1+2(F1+2)、血(尿)纤维蛋白肽A(FPA)、可溶性纤维蛋白单体复合物(SFMC)、凝血酶-抗凝血酶复合物(TAT)和蛋白C活化肽(PCP)等;
2)纤溶亢进产物升高:纤溶酶-纤溶酶抑制物复合物(PIC)和纤维蛋白原肽链碎片(Bβ15-42)等。
4.鉴别诊断 DIC(前期、急性型、暴发型和慢性型)必须与原发性纤溶症作鉴别,鉴别要点列于表6-31。
表6-31 DIC与原发性纤溶的鉴别要点
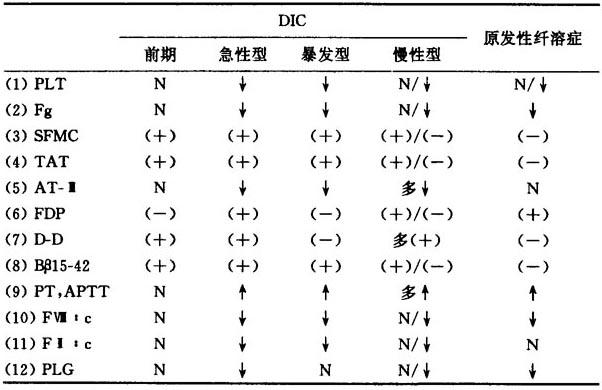
注 ↓减低,↑延长,N正常,(+)阳性,(-)阴性;(1)~(8)项为主要指标,(9)~(12)项为次要指标
【治疗】
DIC治疗总原则是:①去除诱发DIC的基础疾病;②阻断血管内凝血及继发性纤溶亢进过程;③恢复正常凝血因子和血小板水平;④纠正休克及制止出血。根据DIC不同阶段采取相应的措施,高凝血期应尽早投给肝素等抗凝药物以阻断凝血反应的进行;消耗性低凝血期可在使用肝素的同时进行补充治疗;继发性纤溶亢进期可在肝素化的情况下应用抗纤溶药物。
1.解除病因 迅速有效地控制原发病是治疗的关键。例如,败血症所致DIC必须积极控制感染,产科意外则应及时排空子宫,急性早幼粒细胞白血病首选全反式维甲酸或三氧化二砷尽快诱导缓解。另外,还应纠正缺氧、低血容量、电解质酸碱平衡失调等可能加重DIC的因素。
2.抗凝治疗 目的在于阻断血管内凝血的进展。
(1)肝素 肝素能抑制凝血活酶和凝血酶的生成,减少凝血因子和血小板的消耗,延缓微血管血栓的形成及继发性纤溶的发生。低分子肝素(LMWH)与普通肝素比较,抗凝作用更强,出血不良反应更轻。
1)指征 ①明确诊断的DIC;②有重要器官缺血的依据;③原发病不明或不能直接除去病因的DIC。
但下列情况,一般不用或慎用肝素:①原有严重的活动性出血者(咯血、消化道出血、脑溢血等);②术中或术后不久,大创面出血或未愈者;③血浆纤维蛋白原低于0.5g/L;④DIC晚期有显着纤溶亢进者;⑤肝、肾功能极差或衰竭者。
2)剂量和用法 目前肝素的使用多主张早期、持续和剂量个体化。
a.预防DIC 普通肝素每日25~50mg(1mg约等于125u),分2~3次,皮下注射,持续5~7d。如在早幼粒细胞白血病和晚期癌肿广泛转移患者化疗期间使用。
b.治疗DIC 急性或亚急性DIC,宜采用普通肝素每日50~150mg(1~2mg/kg)或LMWH75抗因子Xa活性单位/kg,加入5%~10%葡萄糖溶液250~500ml,持续静脉滴注,连用3~5d。慢性DIC,宜选用小剂量肝素50~100mg/d,分2~3次,皮下注射。若病因去除,临床情况好转,出血停止,血压稳定,血小板计数和纤维蛋白原水平回升,即可逐渐减药至停用。
3)监测 肝素的应用过程中,应使活化部分凝血活酶时间(APTT)测定值维持在正常对照值的1.5~2.5倍,血浆肝素浓度维持在0.2~0.5IU/ml,这样即可达到治疗目的又可减少出血的风险性。
4)过量的处理 肝素治疗过程中,若临床出血加重,APTT过长,血浆肝素浓度过高,则提示肝素过量。此时应立即停用肝素,并按1mg硫酸鱼精蛋白对1mg肝素加以中和。一般以硫酸鱼精蛋白加入25%葡萄糖溶液20ml,静脉缓慢推注(约3~10min),每8~12h1次,每次的剂量不宜超过50mg。
(2)抗凝血酶(AT-Ⅲ)制剂 DIC过程中常消耗过多的AT-Ⅲ致其血浓度明显降低,若AT-Ⅲ活性降至60%以下应予补充,将其血浆浓度提高至80%~120%以充分发挥肝素的抗凝作用,还能缩短DIC病程,改善患者器官缺氧,预防继发器官功能障碍。一般以每日1000u,连用2~3d,以后每日500u,再连用2~3d为宜,每日或隔日检测AT-Ⅲ活性1次,以调节AT-Ⅲ制剂的用量。
3.补充治疗 以提高体内凝血因子和血小板的水平。然而在未阻断DIC病理过程前单独进行补充治疗反而会加速DIC的发展。因此需合并肝素应用。
(1)输血或输血浆 应为新鲜全血或新鲜血浆,每日全血400~600ml或血浆200~400ml,连用2~3d。
(2)输血小板悬液 血小板计数低于30×109/L时输注,视病情变化可重复输入。
(3)输血浆制剂 血浆纤维蛋白原低于1.0g/L时输注,以提高其浓度至1.5~2.0g/L(每输入2g可使其血浓度升高0.5g/L)。未用肝素时APTT和PT显着延长是输注凝血酶原复合物制剂(PCC)和抗血友病球蛋白(AHG)的指征,每日200~400u,连用2~3d。
4.改善微循环 以补充血容量、降低血黏度、抑制血小板黏附和聚集,可作为急性和亚急性DIC的辅助治疗,在控制原发病的基础上也可作为慢性DIC和DIC前期的主要治疗措施。多用低分子右旋糖酐500ml加复方丹参或丹参注射液8~10支,静脉滴注,每日1~2次。或低分子右旋糖酐500ml加双嘧达莫(潘生丁)100~200mg,静脉滴注,每日1~2次。或口服阿司匹林,每日1.2~1.5g。
5.抗纤溶治疗 只用于DIC的继发性纤溶亢进期,而且必须是在使用肝素治疗的基础上应用。否则可促进纤维蛋白在微循环甚至大循环中沉积,导致致命性血栓形成和器官衰竭。
(1)氨甲苯酸(对羧基苄胺,PAMBA) 每日0.6~0.8g,静脉滴注。
(2)氨基己酸(EACA) 每日15~20g,静脉滴注。
(3)抑肽酶 首次8~10万u,静脉滴注,以后每2小时滴注1万u,直至出血改善。
6.肾上腺皮质激素 一般不主张应用,但在下列情况下可酌情使用:
(1)内毒素所致严重中毒性休克;
(2)因原发病(免疫性疾病或溶血反应等)长期应用,不宜骤停者;
(3)垂体前叶或肾上腺皮质功能减退者。
一般使用氢化可的松,每日100~300mg或地塞米松每日5~10mg,分1~2次静脉滴注,并在肝素抗凝治疗基础上使用。